Echographie
L’échographie mammaire est un examen qui utilise les ultrasons. Ce n’est donc pas un examen irradiant, et il peut être réalisé sans aucun risque chez la femme enceinte. Un matériel d’échographie spécifique est nécessaire pour la réalisation d’une échographie mammaire de qualité. On utilise des sondes temps réel de 10 à 15 MHz.
Comme pour toute autre échographie, on applique entre la sonde échographique et la peau, un gel à base d’eau, qui sert de « conducteur » aux ultra-sons.
Cette échographie est réalisée le plus souvent en complément de la mammographie, afin d’explorer au mieux, certaines zones non ou mal analysables en mammographie ou lorsque la mammographie elle-même est difficile à analyser (seins denses). L’association de ces deux techniques ayant alors une fiabilité de 80-90 %. Après une mammographie, l’échographie n’est cependant pas systématique et son indication et sa réalisation est du domaine du radiologue qui a fait la mammographie. Parfois elle est faite sans mammographie (en particulier chez les jeunes femmes de moins de 30 ans pendant la grossesse ou le post partum, ou devant un sein inflammatoire) ou parfois encore simplement pour différencier une masse solide d’une masse kystique à contenu liquidien.
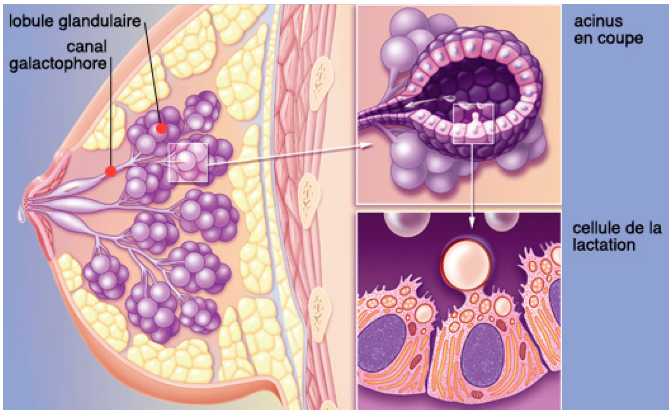
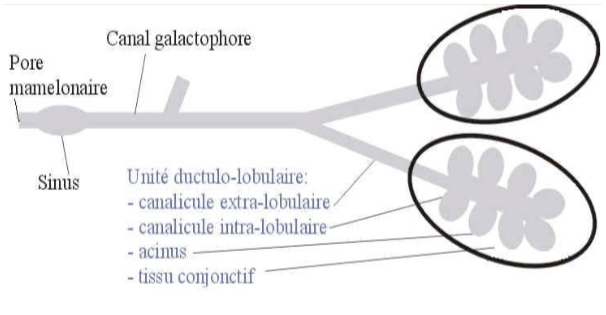
La glande mammaire est une masse de densité variable, discoïde aplatie d’avant en arrière, de contour irrégulier. Elle est organisée en une vingtaine de lobes. Chaque lobe est composé de 20 à 40 lobules Et chaque lobule contient 10 à 100 alvéoles. L’unité de base est l’acinus ou alvéole. L’alvéole est une cavité arrondie en forme de cul de sac qui constitue la partie sécrétrice de la glande. Chaque acinus se draine par un canal intralobulaire ou alvéolaire. Les acini et les canaux intralobulaires forment un lobule qui se draine par un canal interlobulaire.Plusieurs lobules se réunissent pour former un lobe glandulaire qui se draine par un canal galactophore de premier ordre. Les canaux galactophores convergent vers le mamelon, ils s’élargissent pour former les sinus lactifères, puis se rétrécissent et débouchent au niveau des pores du mamelon. Chaque lobule et son canal forment une unité fonctionnelle ducto-lobulaire.
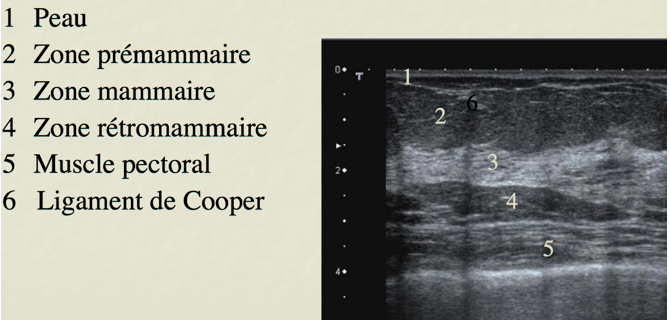
Analyse des images
L’analyse des images anormales observées en échographie mammaire porte sur la forme, l’orientation par rapport à la peau, les contours, les limites (zone de transition), l’échostructure, le faisceau acoustique postérieur, les tissus environnants, voire l’existence de calcifications et la vascularisation.
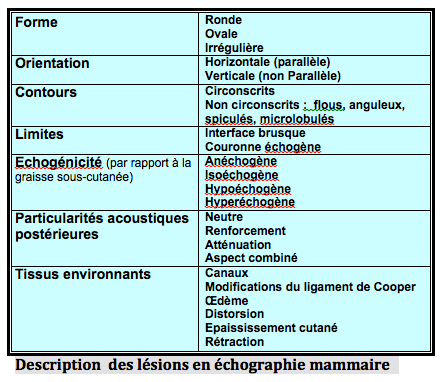
Les critères bénin/malin
A-Lésions kystiques
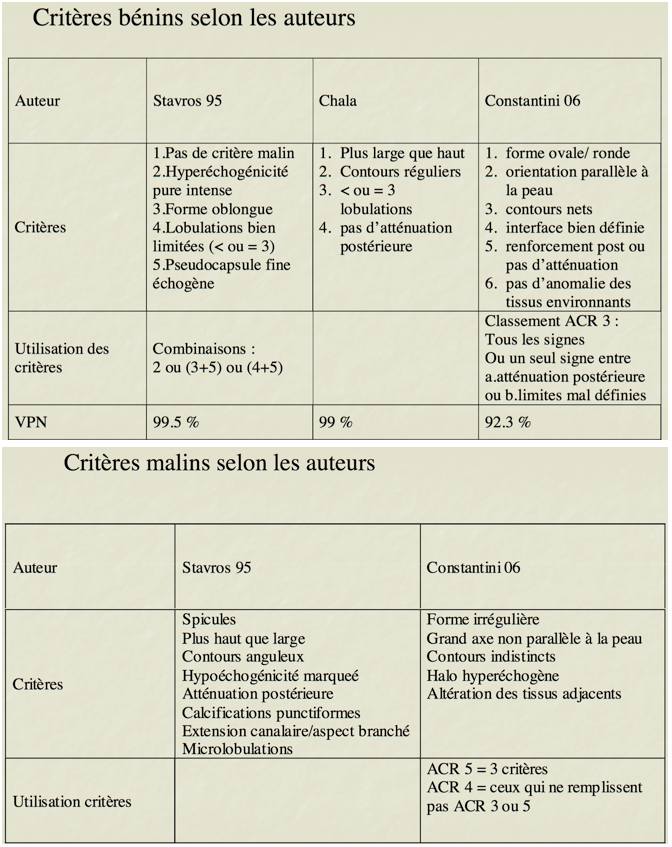
Lésions kystiques de type ACR 2
-Anéchogène transsonique,
-A parois fines,
-A interface nette,
-A renforcement postérieur
Lésions kystiques avec atypies de type ACR 3
-Kystes remaniés :
-Niveau liquide (mobiliser la patiente)
-Kyste à contenu échogène
-Parois épaisses régulières
-Amas microkystique
-2paississement concave excentrique
Lésions kystiques avec critères malins ACR 4 ou 5
-Cloisons
-Nodule mural
-Microlobulations pariétales
-Vascularisation intralésionnelle
B-Lésions solides
1-Selon la forme
-Ovale : évocatrice de bénignité (VPN entre 80 et 97%)
-Ronde : souvent bénin (VPN 78%) mais non discriminant.
*Attention aux lésions <5mm (souvent CCIS)
*Attention aux particularités histologiques (médullaire et colloïde)
-Irrégulière : évoque malignité (VPP 89%)
2-Selon l’orientation
-Parallèle à la peau : critère bénin
-Non parallèle à la peau : suspect ; critère majeur pour les petites lésions :
>15mm (Se 35%, VPP 88%)
<15mm (Se 63%, VPP 82%)
3-Selon les contours :
-Critères bénin : circonscrits sur la totalité de la surface lésionnelle
-Plutôt malin :
*Spiculés (VPP 91%)
-Attention : pas toujours sur toute la surface
-Non spécifique (radial scar, cytostéatonécrose, adénose sclérosante)
*Anguleux (VPP 60%)
*Microlobulés (VPP 50%)
-Différent des lobulations (>3 : non spécifique ; <3 : plutôt bénin)
*Flous
*Aspect branché
-Dans le plan radiaire
-Extension intracanalaire
4-Selon les limites :
-Interface nette : bénin
-Couronne hyperéchogène : plutôt malin. (Doit être prise en compte dans la mesure de la lésion)
5-Selon l’échogénicité :
-Hyperéchogène : pur, intense : rare ; bénin
-Isoéchogène : aspécifique
-Hypoéchogène : aspécifique
6-Selon les particularités acoustiques postérieures :
-Absence : aspécifique
-Renforcement : aspécifique
-Atténuation ou ombre postérieure : plutôt malin
-Réaction desmoplastique du tissu environnant
-Souvent cancer à développement lent type canalaire bas grade ou tubuleux
7-Selon les tissus environnants
-Canaux galactophoriques
-Modifications du ligament de Cooper
-Œdème
-Distorsion
-Epaississement cutané
-Rétraction
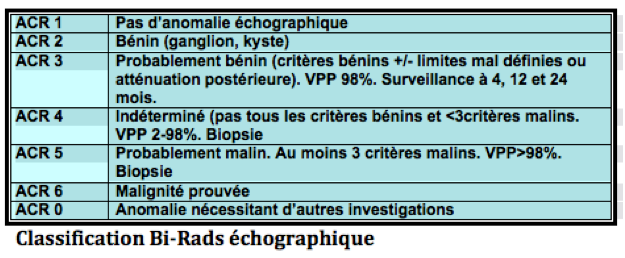
Classification Bi-Rads échographique
Les lésions visualisées sont, comme pour la mammographie, répertoriées selon la classification DI-RADS échographique de l’ACR (American College of Radiology):
L’élastographie
L’élastographie donne la possibilité d’aller au-delà de la simple analyse morphologique en analysant les différences de distorsion produites dans le sein soumis aux mouvements de pression de la sonde. Le principe repose sur le fait que les lésions malignes sont plus dures et moins déformables que les lésions bénignes. Les différences de mouvements sous compression sont analysées et codées sous forme d’une image couleur (élastogramme ou strain image).
On dispose actuellement de deux types d’élastographie:
-L’élastographie statique où c’est le radiologue qui imprime une compression régulière par la sonde (toutes les secondes). La déformation de la lésion ainsi provoquée est traduite sur l’écran sous forme d’une cartographie élasticité en noir et blanc ou en couleurs selon une échelle allant depuis une déformation minimale (tissu suspect) à une déformation maximale (tissu souple très compressible donc de type bénin).
-L’élastograhie par ondes de cisaillement: une fois repérée la lésion, l’échographe est mis en mode «cisaillement». Ce mode permet la propagation des ondes de basse fréquence qui provoquent une vibration du tissu mammaire. L’analyse de la vitesse de déplacement permet de calculer la dureté du tissu (exprimée en kPascal). Une cartographie couleur de l’élasticité est affichée en temps réel et des valeurs chiffrées peuvent être obtenues.
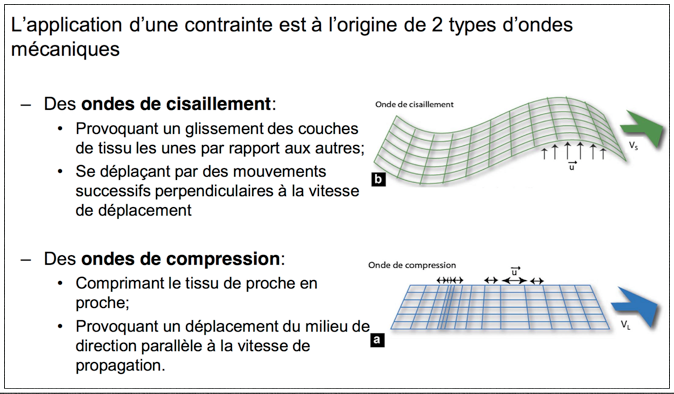
Les techniques d’élastographie quantitative basée sur l’analyse de l’onde de cisaillement permettent de ne pas tenir compte de la pression manuelle sur le sein. Les lésions malignes présentent une élasticité inférieure à celle des lésions bénignes et s’accompagnent également d’une zone péri-lésionnelle de baisse d’élasticité.
Différentes techniques existent selon les types d’échographes.
Par exemple, dans la «Transient elastography», une impulsion mécanique à la surface de la peau induite par un vibreur externe va générer une onde de cisaillement transitoire (pulsée). Grâce au transducteur échographique, on mesure dans une région d’intérêt la vitesse de propagation et l’amplitude de l’onde de cisaillement transitoire. La mesure de l’élasticité (E) s’exprime en KiloPascal (kPa). Retenons les limites suivantes:

Il est également intéressant de msurer lélasticité de la graisse péri-lésionnelle et de considérer le rapport Elésion/Egraisse car ce rapport est plus élevé pour les lésions malignes que pour les lésions bénignes. De plus, l’élasticité de la graisse péri-lésionnelle est plus importante en cas de lésion maligne. On admet les ratios suivants:
-E graisse:

-Ratio E lésion/E graisse:

Enfin, l’homogénéité de la cartographie couleur est très prédictive de la nature de la lésion car 95% des lésions homogènes sont bénignes et 83% des lésions hétérogènes sont malignes. Les lésions dont le centre est vide d’écho sont malignes dans 85% des cas. Au contraire, lorsque le centre de la lésion est échogène, la lésion est bénigne dans 60% des cas. Ce paramètre d’homogénéité semble meme le plus discriminant pour différencier bénin et malin.
La discordance de taille d’une anomalie entre l’image échographique classique (en mode B) et l’élastogramme est utile dans la caractérisation tumorale. Elle trouve surtout son interêt pour les lésions classées ACR 3 ou 4. Les bénéfices potentiels attendus sont une réduction du nombre des biopsies inutiles, la détection de lésions invisibles ou subtiles en mode B, voire le guidage de biopsies de lésions révélées par mammographie sans traduction franche en mode B.
L’élastographie par onde de cisaillement augmente ainsi la spécificité de l’échographie mammaire, en préservant une bonne sensibilité. En l’intégrant aux règles de classification Birads, elle permet de réduire le nombre de biopsies et une prise en charge plus efficace de certaines lésions en évitant un suivi inutile.
Applications
Kystes compliqués
L’échographie mammaire peut affirmer le caractère liquidien d’une masse, pourvu qu’elle remplisse des critères échographiques précis en mode B : contenu strictement anéchogène, contours bien limités, paroi fine, renforcement postérieur des ultrasons. En pratique quotidienne, on détecte souvent des kystes compliqués se traduisant par des lésions hypoéchogènes de nature indéterminée en rapport avec un contenu épais ou hémorragique. Le diagnostic est alors établi, soit par une cytoponction, soit lors d’un suivi rapproché. L’élastographie pourrait caractériser ces kystes compliqués évitant ainsi un geste interventionnel ou une surveillance. En effet, la sémiologie élastographique est très spécifique : aspect dit en « trois couches » ou en « oeil de boeuf » (élastographie statique) ou se traduisant par un « vide » de signal en élastographie par ondes de cisaillement.
Masses solides indéterminées
Ces lésions sont classées, soit en catégorie BI-RADS 3 (aspect probablement bénin, suivi rapproché recommandé), soit en BI-RADS 4 (valeurs prédictives positives de cancer allant de 3 à 95 %, biopsie recommandée), selon la classification de l’American College of Radiology (ACR). En élastographie statique, une lésion codée en vert ou de taille inférieure ou égale à la taille mesurée en mode B est considérée comme bénigne. En revanche, une lésion codée en bleu, de taille supérieure à la taille notée en mode B est considérée comme suspecte. En élastographie par ondes de cisaillement, une lésion codée en bleu homogène, avec des faibles valeurs quantitatives en kPa (< 60-80 kPa) est considérée comme bénigne, alors qu’une lésion codée en rouge avec des valeurs élevées en kPa (> 80 kPa) est considérée comme suspecte. En prenant en compte la triade « examen clinique, morphologie en mode B et élastographie », on pourrait ainsi surseoir à l’indication de prélèvements pour un certain nombre de ces lésions (une surveillance rapprochée) ou alléger la surveillance (1 an au lieu de 6 mois).
À l’inverse, l’élastographie peut augmenter le degré de suspicion de lésions classées en mode B comme probablement bénignes (catégorie BI-RADS 3) en détectant des critères suspects d’élasticité, indiquant alors la réalisation de biopsies à visée diagnostique. Les faux positifs rapportés en élastographie concernent principalement des lésions bénignes de consistance dure (lésions fibreuses ou partiellement calcifiées). Les faux négatifs concernent des cancers in situ ou lobulaires infiltrants de bas grade (absence de réaction desmoplastique), ainsi que certaines formes de cancers « mous » (médullaire ou mucineux).
Amélioration de la détection des lésions
La détection lésionnelle en mode B peut être rendue difficile, soit par le milieu environnant, soit par un aspect lésionnel inhabituel (lésions iso- ou hyperéchogènes/graisse).
L’élastographie en montrant une différence d’élasticité peut aider à leur détection et faciliter le ciblage lors de la réalisation de prélèvements. Une autre application potentielle de cette technique concerne les lésions palpables sans traduction mammographique (cancers lobulaires).
Amélioration de l’estimation de la taille tumorale
L’échographie en mode B est susceptible de sous-estimer la taille tumorale, notamment dans les cancers mal limités (cancers lobulaires). Il a été démontré que l’élastographie pourrait être une aide complémentaire pour une estimation plus précise de l’extension tumorale lors du bilan préopératoire.
Caractérisation des ganglions axillaires
Les études sont peu nombreuses, mais les résultats préliminaires apparaissent très prometteurs. En effet, la signature d’élasticité des ganglions métastatiques s’avère différente de celle des ganglions réactionnels en raison de la consistance plus dure du cortex ganglionnaire envahi. L’élastographie pourrait donc être utile pour sélectionner les ganglions nécessitant une cytoponction avant chirurgie.
L’échographie du sein en mode ductal
D’après Dr Gilles Kern (Grenoble)
Etude du sein par rotation autour du mamelon avec sonde de 10 à 15 Mhz de 9 cm associée à l’élastographie couleur (congrès de Wien chaque année en mars) : la valeur prédictive négative est proche de 100% d’après la dernière étude multicentrique européenne.
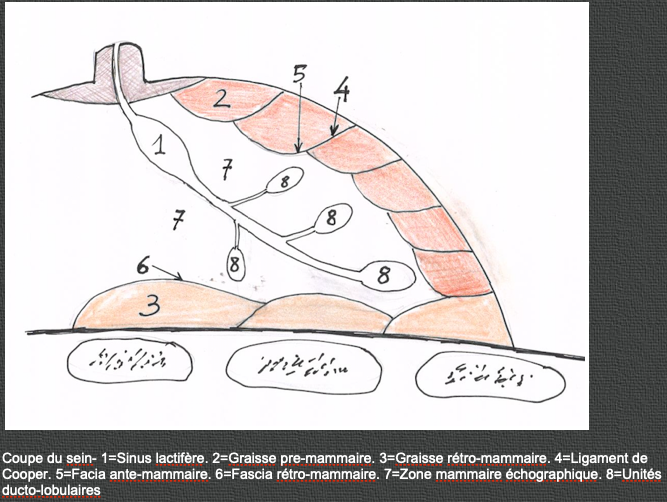
Cette examen explore de façon anatomique, longitudinale, les divers lobes mammaires , par rotation autour du mammelon, lobe par lobe et montre également le drainage superficiel dans les ligaments de Cooper, suivi d’une étude de toutes les chaînes ganglionnaires avec sonde haute résolution 3D.
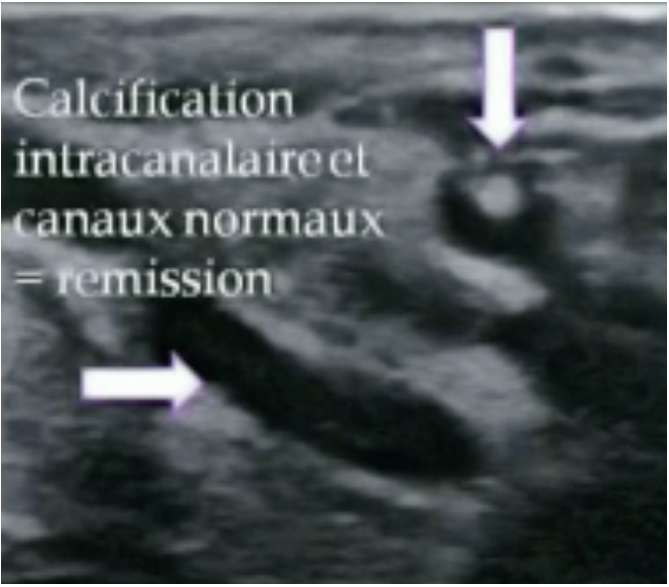
L’examen permet de suivre la lumière de chaque canal galactophore du mamelon jusqu’à la distalité du lobe en observant particulièrement les carrefours ducto-ligamentaires qui sont les sites préférentiels de la malignité débutante. En effet, 90% des cancers du sein naissent au niveau de l’épithélium de la jonction ducto-lobulaire et 10% au niveau des lobules péri-ductaux.
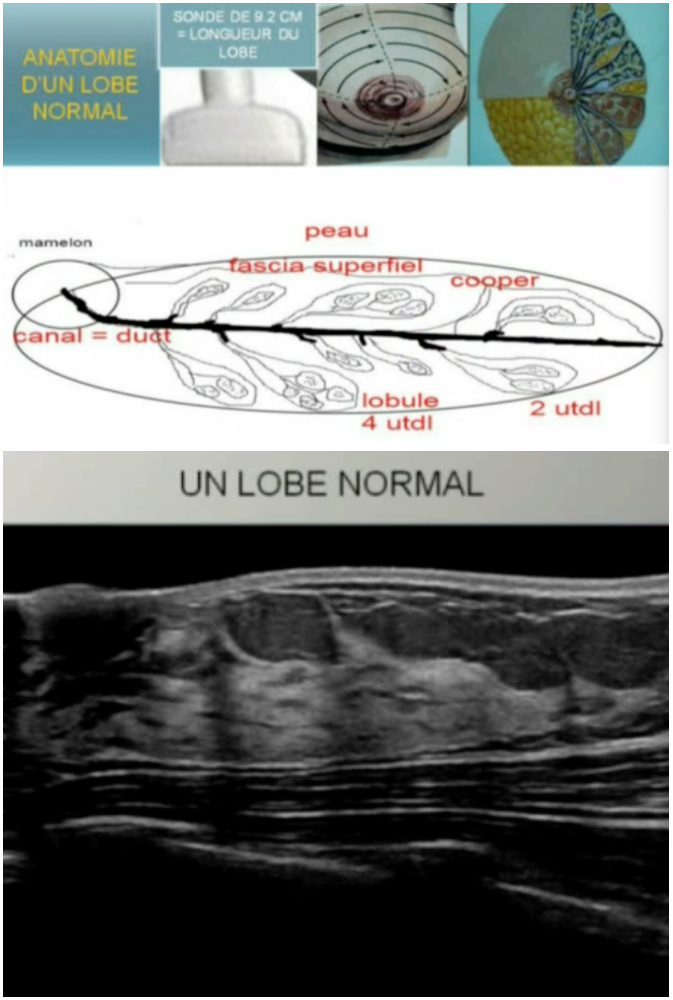
Le lobe a la forme d’un petit sac allongé, d’une gousse, rempli de tissu conjonctif hyperéchogène et contient une structure creuse en forme de grappe de raisins dont les grains : les lobules sécrètent le lait.
La paroi interne est tapissé par l’épithélium et ce sont précisément ces structures épithéliales et ducto-lobulaires intra-lobaires que l’on peut visualiser jusqu’à 0,1 mm sans problème.
L’œil n’est pas un microscope mais 0,1 mm zoomé en codage harmoniques tissulaires, sonde 3D et élastographie représentent une étude macroscopique révélateur de lésion millimétrique visible en attendant les traceurs biomoléculaires. En pratique, on peut donc se fixer une limite de détection de la malignité à partir de 1 ou 2 mm ainsi que son extension canalaire voire lobulaire et lymphatique.
La disposition spatiale des structures ducto-lobulaires est donc radiaire et s’observe grâce à leur contenu liquide. Ce contenu liquide définit la limite du tissu épithélial qui les tapisse et qui est microscopique s’il est normal. En cas d’anomalie à ce niveau, le cancer est toujours hypoéchogène alors que sa stroma-réaction est toujours hyper-échogène.
La pathologie accentue donc la différence de niveaux de gris et l’hypo-échogénicité tumorale est d’autant plus nette alors que l’hyper-échogénicité péri-tumorale augmente suivie de l’extension maligne dans les ligaments de Cooper.
Les trois sites préférentiels de malignité précoce sont :
-la zone rétro-mammelonnaire,
-les carrefours ducto-ligamentaires,
-La partie distale des lobes.
Types de seins normaux, dépendant essentiellement de la densité, c’est-à-dire du rapport glande/graisse :
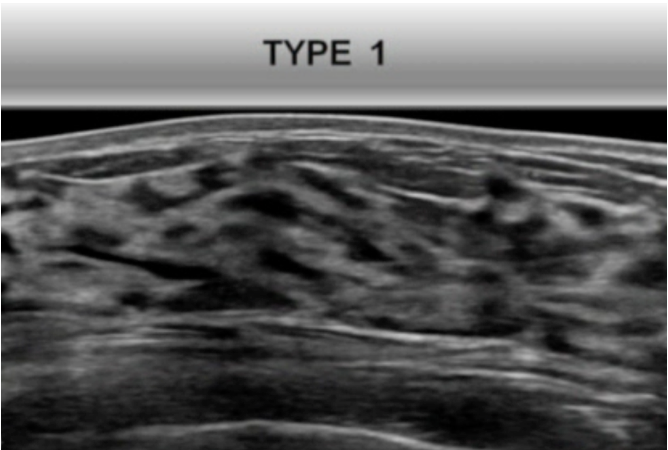
-Type 1 (densité 3-4) : surligne les canaux et les unités ducto-lobulaires hypo-échogènes. Les ligaments de Cooper sont courts, remplis de lobules intra-ligamentaires ; la graisse superficielle est peu visible.
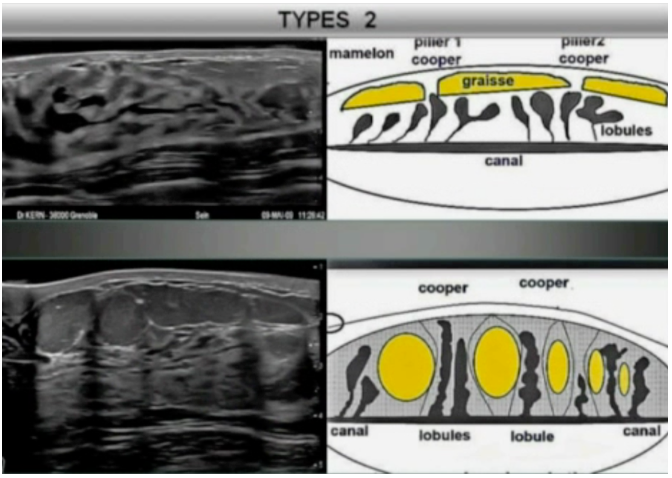
Types 2 (densité 2-3) : le contour superficiel du lobe est rythmé par les ligaments de Cooper et les logettes graisseuses. Au centre , les canaux sont des lignes hypo-échogènes sinueuses et les lobules hypo-échogènes sont ovoïdes, obliques, parallèles aux ligaments de Cooper. Quand les lobules sont perpendiculaires aux canaux, ils sont les « pylones » d’un « pont suspendu » et sous la peau le fascia superficialis forme un « cable » tendu d’un ligament à l’autre.
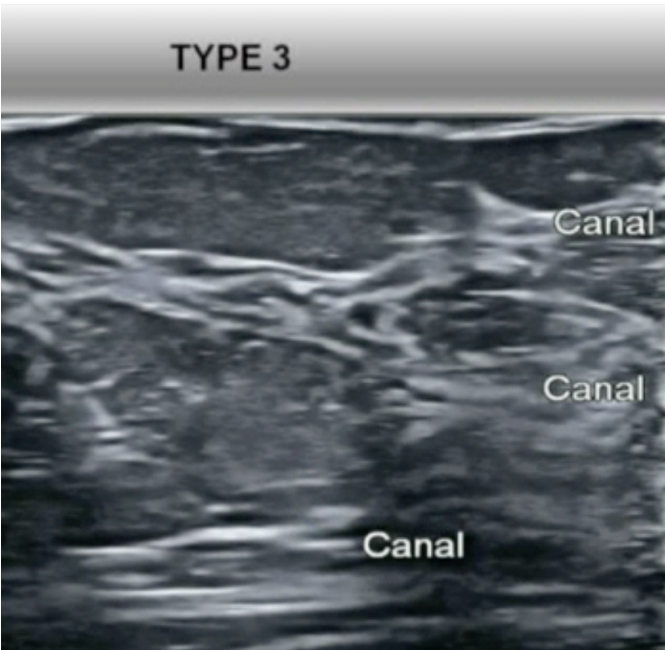
-Type 3 (densité 2) : correspond à la disparition des lobules interligamentaires et montre les canaux dans leur gaine de parenchyme involué et les lobules résiduels dans les ligaments de Cooper.
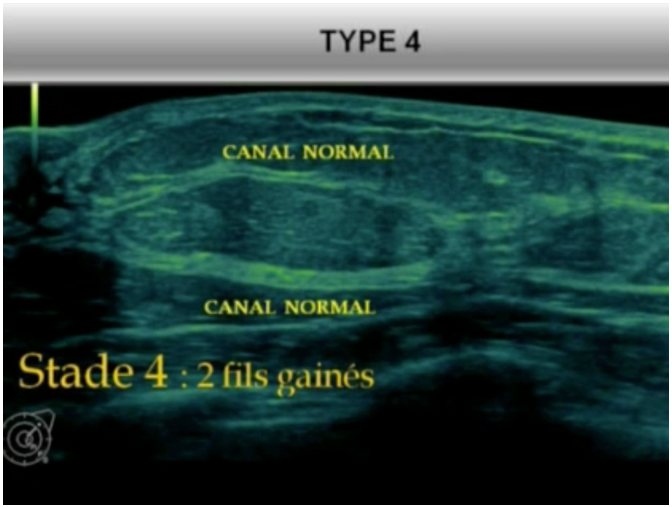
-Type 4 (densité 1) : seuls quelques canaux galactophores persistent en « fils gainés », car les lobules intra-ligamentaires sont devenus invisibles et les ligaments de Cooper très fins.
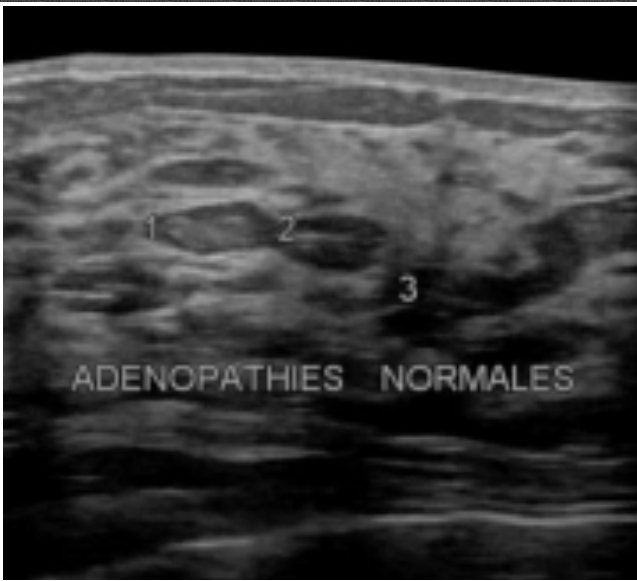
Les adénopathies intra-lobaires sont très faciles à visualiser sous la forme d’une capsule plus hypo-échogène que la graisse avec un centre hyper-échogène dense et un pédicule vasculaire punctiforme central.
Les microcalcifications sont visibles, moins bien définies que sur la mammographie. On voit surtout leur position canalaire ou lobulaire et le primum movens de leur genèse; c’est -à-dire la cause de leur présence, mais elles sont toujours en retard par rapport au début de la pathologie, au mieux concomittantes, ou alors résiduelles après un processus bénin ou malin ayant disparu.