La délivrance est l’expulsion du placenta et des membranes. Il faut y apporter la plus grande attention car elle expose à des complications dominées par des hémorragies aussi brutales que graves.
Mécanisme physiologique de la délivrance
Le déroulement naturel de la délivrance nécessite la réalisation de trois phénomènes :
— un décollement du placenta ;
— son expulsion ;
— et des phénomènes d’hémostase. L’hématome rétroplacentaire qui s’extériorise avec la délivrance correspond à une hémorragie physiologique du contenu des vaisseaux ouverts. L’hémostase est alors déjà faite par la rétraction de l’utérus puis la contraction active des fibres myométriales de la couche plexiforme qui réalisent les classiques «ligatures vivantes». Les ocytociques favorisent donc ce phénomène d’hémostase. La coagulation sanguine physiologique complète secondairement l’hémostase.
Étude clinique de la délivrance et conduite à tenir
La délivrance évolue cliniquement en trois phases :
— une phase de rémission clinique ;
— une phase de migration du placenta ;
— une phase d’expulsion.
Phase de rémission clinique
Cette phase correspond à la rétraction passive de l’utérus. Elle dure en moyenne 5 à 15 minutes et ne devrait pas dépasser une demi-heure.
C’est une période d’attente au cours de laquelle :
-on s’assure de l’absence d’hémorragie. L’accoucheur ne doit pour cela pas quitter l’accouchée. La perte de sang considérée comme physiologique, et que l’on a tendance à sous estimer, ne doit pas être supérieure à 500 cc ;
-on contrôle par le palper abdominal la bonne tonicité utérine.
Certains proposent de raccourcir cette phase d’attente par l’injection d’un ocytocique :
— soit par l’accélération de la perfusion de Syntocinon ® ;
— soit 2 unités de Syntocinon® en intramusculaire lors du dégagement de la tête fœtale ;
— soit une ampoule de méthylergobasine (Methergin ®) lors du dégagement des épaules.
Ces méthodes de délivrance dirigée ont pour intérêt de diminuer la perte sanguine, mais font courir le risque, si le placenta n’est pas complètement décollé, de créer par contracture une incarcération placentaire rendant une délivrance artificielle techniquement difficile.
La reconnaissance du passage du placenta dans le vagin
Après une ascension momentanée correspondant au passage du placenta dans le segment inférieur, le fond utérin redescend et, sous l’effet de la rétraction utérine, est perçu au palper sous la forme d’une masse dure, à peu près à hauteur de l’ombilic. La perception de ce globe est le garant d’une bonne hémostase ; c’est le «globe de sécurité» de Pinard. L’utérus rétracté est en règle incliné à droite.
Le cordon s’abaisse hors de la vulve. Si alors on refoule le corps utérin vers le haut par une pression à travers la paroi abdominale, le cordon ne remonte pas dans le vagin, alors qu’il remonterait si le placenta était encore adhérent au corps utérin.
L’expulsion
C’est la période d’intervention. Il faut exprimer le placenta hors du vagin
La manœuvre sera très douce afin de ne pas déchirer les membranes qui sont encore en partie adhérentes. Elle comporte deux gestes simultanés :
–un mouvement de piston : la main empaumant le fond utérin, elle le redresse dans l’axe du vagin et le refoule vers le bas de manière douce, suffisante et continue , extériorisant le placenta comme un piston ;
–une tension sur le cordon accompagne ce mouvement. Il est interdit de tirer sur le cordon. Il suffit de diriger son expulsion en exerçant une simple tension, soit vers le bas si le toucher a montré que l’insertion du cordon se trouve en avant sous la symphyse, soit vers le haut si l’insertion est en arrière.
Le placenta est recueilli dans un plateau, de telle manière que l’extraction des membranes dernières puisse s’effectuer par le seul poids du délivre, en «bavant» hors de la vulve. Si les membranes ont tendance à se déchirer, il ne faut surtout pas tirer mais les reprendre à l’aide d’une pince et effectuer des mouvements de torsion pour extraire les derniers fragments.
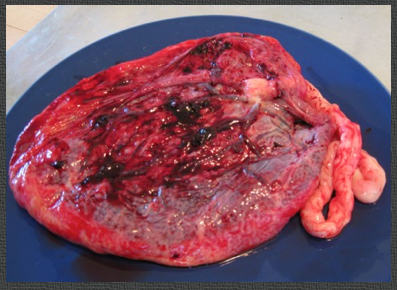
La délivrance dirigée
Afin de réduire le risque hémorragique lié à la délivrance, il est actuellement recommandé de réaliser systématiquement une délivrance dirigée. Cela consiste à injecter à la patiente, au moment du dégagement de l’épaule antérieure du foetus, 5 à10 Unités d’Ocytocine en intraveineux (intramusculaire pour certains). On appelle cela en langage courant «l’Ocytocine (ou Syntocinon®) aux épaules». Dès la naissance du foetus, il s’agit de réaliser une traction contrôlée, modérée et continue sur le cordon tout en massant le fond utérin à travers la paroi abdominale.
La surveillance ultérieure
La surveillance de l’accouchée doit se poursuivre pendant deux heures en salle de travail en observant :
— le pouls ;
— la tension ;
— la coloration ;
— l’écoulement sanguin vulvaire ;
— la persistance du globe de sécurité.
Les complications de la délivrance
Les rétentions placentaires
On considère comme pathologique toute délivrance qui n’est pas faite au bout de 30 minutes. Il s’agit alors d’une rétention placentaire totale. Parfois seuls quelques cotylédons sont retenus, c’est une rétention partielle.
1-Rétentions partielles
C’est la rétention de cotylédons ou de membranes, parfois due à une traction excessive sur le cordon, mais aussi favorisée par un excès de volume du placenta (grossesse gémellaire).
a-Manifestations cliniques
–Immédiates :
.l’attention doit être attirée par l’absence d’un ou de plusieurs cotylédons lors de l’examen du placenta ;
.une hémorragie de la délivrance qui est très inconstante et peut manquer si l’utérus est bien rétracté ;
.l’absence de rétraction utérine satisfaisante ;
-Ultérieures :
.l’hémorragie secondaire pouvant survenir du 14e au 30e jour ;
.l’endométrite volontiers hémorragique avec fièvre, lochies fétides, métrorragies parfois très abondantes ; l’échographie vaginale met en évidence une image intra-utérine homogène de forte densité ;
. la rétention des membranes est souvent bien tolérée mais peut être aussi responsable d’une endométrite du post partum ;
.la formation d’un polype placentaire qui s’organise et peut s’expulser spontanément ou persister pendant plusieurs années.
b-Conduite à tenir
Si le diagnostic est fait immédiatement, il faut d’emblée assurer la vacuité par une révision utérine.
Devant une endométrite hémorragique avec rétention confirmée par l’échographie il faut mettre la patiente sous antibiotiques et réaliser ensuite une révision utérine par aspiration ou curage digital. Le curetage classique, à la curette, réalisé immédiatement, est à proscrire car source de synéchies.
2-Rétentions totales
a-Étiologies
Il peut s’agir :
-soit d’une absence de décollement, partielle ou totale, due à des séquelles d’endométrite, de curetage, de césarienne, de cure de synéchie, ou une hypoplasie de l’endomètre ;
-soit d’une gêne à la migration placentaire : par obstacle (distension vésicale, plicature du corps utérin en antéflexion), ou par contraction utérine réalisant: soit l’incarcération où le placenta décollé est retenu au-dessus d’un anneau de rétraction, l’anneau de Bandl, soit l’enchatonnement où le placenta est retenu totalement ou en partie au niveau d’une corne utérine par un anneau de rétraction localisé.
b-Signes cliniques
–la délivrance n’est pas faite au bout de 30 minutes ;
–il n’y a pas d’élévation du globe utérin en sus-ombilical ;
–il n’y a pas d’allongement de la portion du cordon extériorisée à la vulve ;
-le placenta n’est pas perçu dans le vagin au toucher vaginal ;
–on constate une nette mise en tension du cordon ombilical lors de la manœuvre de refoulement de l’utérus.
c-Conduite à tenir
Il faut réaliser une délivrance artificielle immédiatement et sans risque anesthésique supplémentaire si l’accouchée a bénéficié d’une anesthésie péridurale, sinon sous anesthésie générale avec tous les risques que comporte une anesthésie en urgence chez une accouchée qui peut en outre ne pas être à jeun si elle n’a pas été déclenchée… Une main est introduite dans les voies génitales maternelles, en se faisant discrète afin de ne pas déchirer le périnée, et chemine le long du cordon pour pénétrer dans l’utérus pendant que l’autre main maintient fermement le fond utérin. On clive le placenta du bout des doigts et du bord cubital de la main. Lorsque le clivage est complet, le placenta est saisi à pleine main et retiré lentement afin d’obtenir un décollement aussi complet que possible du sac membraneux. La main est immédiatement réintroduite pour une révision utérine qui vérifie la vacuité utérine et peut encore ramener des lambeaux de membranes.
C-Le placenta accreta
Le placenta accreta se définit comme l’existence de villosités placentaires adhérant ou pénétrant à l’intérieur du myomètre sans interposition de caduque basale. Il s’agit d’une situation rarissime. Les hémorragies vont alors persister, résistantes aux ocytociques. Une intervention à visée hémostatique s’impose rapidement : embolisation, hystérectomie, ligature des artères hypogastriques, ligature des pédicules vasculaires, plicature utérine, …
Les hémorragies de la délivrance
Elles constituent des accidents parfois dramatiques pouvant mettre rapidement en jeu la vie de l’accouchée et qui demandent à être prévenues, ou au moins immédiatement traitées.
Elles doivent répondre à trois critères :
— ce sont des hémorragies débutant dans les deux heures suivant la naissance ;
— d’abondance supérieure à 500 ml ;
— provenant de la surface d’insertion placentaire.
1-Causes
-Le décollement incomplet du placenta qui saigne par la zone décollée, tout en restant alimenté par la zone accolée.
-La rétention placentaire partielle.
-Les anomalies d’insertion placentaire: insertion basse ou sur une cloison utérine.
-L’inertie utérine favorisée par la surdistension utérine, la multiparité, l’administration de certaines drogues (halotane, bêtamimétiques).
-Les troubles de l’hémostase. Ils peuvent être secondaires :
— à une mort du fœtus in utero avec rétention prolongée d’œuf mort qui sort du cadre de ce chapitre ;
— à un décollement d’un placenta normalement inséré, éventuellement dans le cadre d’une hypertension artérielle gravidique ;
— à l’hémorragie de la délivrance elle-même, si elle n’est pas traitée assez vite, par consommation des facteurs de la coagulation, réalisant alors un cercle vicieux : hémorragie, troubles de l’hémostase, hémorragie…
2-Conduite à tenir
Il faut d’abord reconnaître l’hémorragie et il faut la reconnaître vite, avant qu’elle n’entraîne des signes de choc (pâleur, soif, malaise, chute de la tension artérielle,…) ou des troubles de l’hémostase. Cela n’est pas toujours évident et demande de la part de l’accoucheur une vigilance toute particulière pendant cette période qui suit la naissance. Immédiatement après le clampage du cordon un sac de recueil est glissé systématiquement sous l’accouchée pour quantifier les pertes sanguines. Il ne faut pas manquer les deux symptômes initiaux : l’hémorragie extériorisée de sang rouge vif et la perte du globe de sécurité avec ascension progressive du fond utérin qui est mou à la palpation.
Rien ne sert alors de masser l’utérus pendant des heures ; il faut agir immédiatement.
1-Il faut éliminer ce qui n’est pas une hémorragie de la délivrance mais qui peut saigner tout autant, sinon plus :
— une rupture utérine ;
— une plaie du col ;
— une plaie vaginale ou vulvaire ;
— un hématome génital fissuré.
Après sondage à demeure, un examen sous valve immédiat, suivi si besoin d’une révision utérine, découvre ces lésions qui requièrent chacune un traitement adapté de toute urgence.
2-Il faut préciser la cause de l’hémorragie et la traiter :
–Si le placenta est encore dans l’utérus, il peut s’agir d’un décollement partiel. La révision utérine s’impose.
–Si le placenta est déjà expulsé ou extrait, il faut évoquer une inertie utérine ou la rétention d’un cotylédon. L’inertie utérine peut se manifester par un utérus mou. Dans tous les cas, il faut la considérer comme possible une fois que la vacuité utérine est obtenue et la traiter systématiquement par l’administration d’ocytociques :
.injection intra-murale par voie transabdominale de 10 unités de Syntocinon ®) ;
.injection de Syntocinon ® en intraveineux direct;
.et, dans les formes rebelles, à partir d’un litre de perte sanguine, on utilise le Nalador ®: une ampoule/50cc de NaCl, à la vitesse 50 pendant une heure puis vitesse minimale: une ampoule sur 5 heures.
3-Enfin, il faut simultanément traiter les conséquences de l’hémorragie, ce qui nécessite que soit présente toute l’équipe soignante avec l’anesthésiste réanimateur. Ce traitement comporte :
–mise en place d’une ou plusieurs voies veineuses périphériques de gros calibre (rappelons qu’une voie veineuse correcte doit être disponible préventivement chez toute femme en travail ; il n’est quelquefois plus temps de trouver une grosse veine chez une femme en état de choc…) ;
–compensation de l’hémorragie ; d’abord par des solutés de remplissage puis, environ à partir de la perte d’une demi masse sanguine par la transfusion de culots globulaires associés à de l’albumine. Au-delà d’une hémorragie égale au volume de la masse sanguine on peut administrer du plasma frais congelé. L’apport de facteurs de la coagulation sera dirigé en fonction des résultats du bilan d’hémostase réalisé en urgence.
4-Si l’hémorragie n’est plus contrôlable malgré tous les gestes précédemment cités, il faut envisager une intervention à visée hémostatique embolisation, hystérectomie, ligature des artères hypogastriques, ligature des pédicules vasculaires, plicature utérine, …
L’inversion utérine
C’est le retournement de l’utérus en doigt de gant avec invagination plus ou moins complète du fond utérin. Le traitement idéal doit être immédiat consistant à repousser par taxis le fond utérin. Là encore la péridurale permet de ne pas attendre et le geste est alors aisé, sinon une anesthésie générale est nécessaire. L’hystérectomie ne s’impose que dans les formes irréductibles qui sont des formes vues trop tardivement.