I-Généralités
La cardiotocographie, apparue dans les années 60 est la méthode de surveillance fœtale de référence. permet de réaliser un enregistrement du rythme cardiaque fœtal (RCF) à l’aide d’un appareil appelé « cardiotocographe ». Il permet de réaliser à la fois un enregistrement du rythme cardiaque fœtal et un enregistrement des contractions utérines à l’aide de capteurs placés sur l’abdomen :
-l’un barosensible qui mesure, non pas pression intra-utérine mais ses conséquences indirectes qui sont des variations de tension de la paroi abdominale maternelle ;
-l’autre est posé sur le foyer cardiaque en général du côté du dos du fœtus ; deux capteurs sont placés en cas de gémellaire. En cas de mauvais enregistrement de l’activité utérine et en l’absence de contre-indication une tocométrie interne peut être installée. Cette dernière a l’avantage de mesurer l’activité utérine réelle mais elle nécessite que les membranes soient rompues et est contre-indiquée en cas de syndrome infectieux, de SIDA, d’herpès et de placenta praevia. Il existe en outre un monitoring ambulatoire, sans fil, permet à la future maman de quitter son lit. Des capteurs reliés à un boîtier sont disposés sur son ventre. Ce boîtier émet un signal vers un appareil récepteur situé dans le bureau des sages-femmes. Celles-ci peuvent ainsi surveiller, de loin, la future maman pendant sa promenade.
Les avantages du monitorage sont multiples: simplicité d’utilisation, excellente sensibilité et valeur prédictive négative de l’asphyxie néonatale, preuve médico-légale. Son inconvénient principal est sa faible spécificité (conduisant à pratiquer davantage de césariennes et d’extractions instrumentales, sans diminution du taux d’acidoses néonatales).
Le monitorage fœtal permet de surveiller pendant la grossesse et pendant l’accouchement : la présence de contractions utérines, le rythme cardiaque fœtal de base (120-160 chez le fœtus), la variabilité de ce rythme, les accélérations ou ralentissement du rythme cardiaque.
L’interprétation du Rythme Cardiaque Fœtal (RCF) ne peut se faire qu’en présence de l’activité utérine. Le RCF est aussi variable selon le terme et l’activité du fœtus, l’existence d’une pathologie fœto-maternelle surajoutée. La période du travail est celle qui est la plus à risque.
II-Les contractions utérines (CU)
La tocographie externe ne donne qu’un aspect visuel de la contraction ; seule la tocographie interne donne des valeurs de pression en mmHg..Le tonus de base correspond à la pression résiduelle entre 2 contractions ; situé entre 10 et 20 mm Hg .
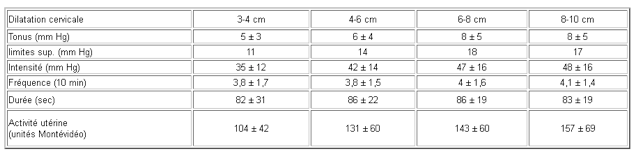
-Le tonus de base est la pression qui règne dans l’utérus entre 2 CU, Varie entre 5 et 10 mm Hg de 3 cm de dilation à la phase d’expulsion, les valeurs maxima étant respectivement de 10 et 18 mm Hg.
-L’Intensité de la CU varie entre 35 mm Hg ± 12 à 3 – 4 cm de dilatation et 48 mm Hg ± 16 à dilatation complète (maxi 80). Le sommet de la contraction s’appelle l’acmé.Elle s’élève en décubitus latéral gauche de 10 mm Hg. L’intensité vraie est la différence entre l’intensité totale et celle du TB (70 mm Hg maxi). L’inefficacité des CU peut dépendre d’une insuffisance d’intensité ou d’une élévation du TB.
-La durée des CU est exprimée en secondes, variant de 60 à 120 (80 en moyenne) en cours de dilatation pour diminuer en phase d’expulsion (70 sec).
-La fréquence des CU est ppréciée sur une période de 10 minutes : de 3 à 5 par 10 min pendant la dilatation.
-L’activité utérine est le produit de l’intensité vraie par la fréquence sur 10 minutes, ce qui donne des valeurs de 100 à 150 Unités Montévidéo au cours du travail.
III-Le rythme cardiaque fœtal (RCF)-Critères d’analyse
A-Le RCF de base, repéré entre 2 anomalies et observé pendant au moins 10 mn, est compris entre 110 et 160 bpm (battements par minute). On parle de
-tachycardie s’il est > à 160 bpm,
-et de bradycardie s’il est < à 110 bpm.
B-La variabilité du RCF
Il s’agit des oscillations rapides du RCF. Leur analyse consiste en l’appréciation de l’amplitude des variations (en bpm) et de leur fréquence (nombre de cycles/mn).
-Si amplitude < à 2 bpm=variabilité absente,
-Si amplitude inférieur ou égale 5 bpm = variabilité minime,
-Si amplitude comprise entre 6et 25 bpm = variabilité modérée ou normale,
-Si amplitude > à 25 bpm = variabilité marquée.
La fréquence normale des oscillations est supérieure à 4 cycles/mn.
C-La réactivité
Les oscillations sont d’une durée ≥ à 15 sec. accompagnant ou non les CU. Elles peuvent être représentées par des accélérations ou des ralentissements. L’accélération se caractérise par une augmentation soudaine (en moins de 30 sec.) du RCFde base ; l’amplitude
≥ 15 bpm et la durée ≥ 15 sec. mais reste < à 2 mn. Une accélération est prolongée si la durée se situe entre 2 et 10 mn.
Un aspect particulier est représenté par le rythme sinusoïdal, oscillations très régulières, donnant des ondulations dont la fréquence est stable (2 à 5 cycles/mn), avec absence de variabilité ; l’amplitude des oscillations peut varier entre 5 et 40 bpm. Les oscillations sont fortement diminuées voire absentes. Ce rythme peut traduire une anémie profonde, c’est un tracé pré-mortem.
D-Les ralentissements
Le ralentissement se caractérise par une diminution du RCF de base : > 15 bpm et >15 sec., par son amplitude et par sa durée. L’amplitude minimum du ralentissement s’appelle le nadir. Le ralentissement est dit « répété » s’il survient sur 1 CU sur 2 ou plus et peut se présenter sur 4 types : précoce / tardif / variable / prolongé.
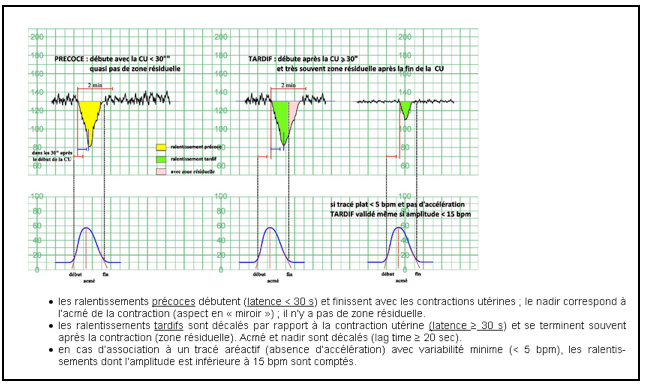
1-Ralentissements précoces. Ils correspondent aux contractions utérines, en miroir. Leurs amplitudes sont > à 30 bpm et leurs durées > à 15 à 30 sec. Ils ne durent pas après les CU. Les signes de gravité sont les suivants : prolongation de la durée de survenue des décélérations (> d’1 heure) et < à 80bpm, amplitude > 60 bpm. 12 à 30 % des accouchements s’accompagnent de ralentissements précoces, souvent après la rupture des membranes. Ils seraient dus à une compression de la tête fœtale, voire pour certains auteurs, à une compression funiculaire. Les signes de gravité sont : la prolongation de la durée des ralentissements précoces : plus d’une heure, un Nadir < au niveau 80 bpm , une amplitude > 60 bpm.
2-Ralentissements tardifs (RT). Le début du Ralentissement Tardif (RT) se manifeste après le début de la CU. La dépression maximale est décalée d’au moins 20 secondes par rapport à la CU. Ils serépètent de façon régulière, lors de chaque CU et durent après la fin de celle-ci. Leur caractère péjoratif est lié à leur amplitude et à leur fréquence. Ils sont le témoin d’une hypoxie fœtale (PO2 d’au moins 18 mm HG). Les signes de gravité sont :
-importance du décalage,
-durée du RT,
-selon le niveau de base atteint on distingue:
-RT minimes : amplitude < 15 bpm,
-RT modérés : amplitude = 15-45 bpm,
-RT sévères : amplitude > 45 bpm,
-amplitude de la Base Résiduelle (> 30 bpm),
-association à variabilité minime et tracé aréactif,
-ralentissement défini pour amplitude <15 bpm.
3-Les Ralentissements Variables (RV) typiques sont les plus fréquents (90 % des tracés normaux). Leur chronologie est variable par rapport à la CU, leur forme ne reflète pas celle de la CU. Ils ne se répètent pas forcément à chaque CU. Leur caractère péjoratif est lié à leur répétition (> de 6 décélérations en une 1/2 heure), leur amplitude (> à 50 bpm), et leur durée (> 60 sec.).
4-Les ralentissements atypiques
Ils sont variables dans leur forme, leur profondeur, leur durée et leur chronologie parrapport à la CU. Ils peuvent se caractériser par :
-une perte des accélérations,
-la possibilité d’une accélération secondaire prolongée,
-la possibilité d’un retour lent au rythme de base,
-un ralentissement biphasique,
-le retour à un rythme de base inférieur,
-la perte de variabilité.
5-les ralentissements épisodiques, aussi appelés « spike » sont sans relation avec les contractions, leur amplitude n’excède pas 30 bpm et leur durée est < 30 sec. Ils n’ont pas de valeur pathologique.
6-les ralentissements prolongés
Ce sont des décélérations prolongées et isolées, leur amplitude dépasse 30 bpm pendant plus de 2 minutes et la récupération est en principe rapide en moins de 10 minutes (ce qui permet de les différencier des bradycardies). On peut alors les situer entre les décélérations et les bradycardies. Elles surviennent en général chez un foetus sain soumis à une hypoxie par chute brutale du flux utéro-placentaire.
Les Causes des ralentissements prolongés sont:
-hypoxie foetale sévère ;
-hyperstimulation utérine (spontanée ou provoquée par les ocytociques) ;
-procidence du cordon ;
-analgésie péridurale par chute de la pression artérielle liée à la vasodilatation ;
-compression de la veine cave ou de l’aorte maternelle ;
-DPPNI (hématome rétroplacentaire) ;
-hypotension, convulsions, vomissements, arrêt respiratoire maternels ;
-mise en place d’une électrode sur scalp foetal pour ERCF ou micro-prise de sang au scalp ;
-compression prolongée du cordon ombilical pendant une descente fœtale rapide dans l’excavation.
7-Le rythme cardiaque au cours de l’expulsion
La phase d’expulsion débute avec le premier effort expulsif. C’est une phase à risque pour le foetus du fait de la conjonction des contractions utérines et des efforts expulsifs maternels.
En phase d’expulsion, les tracés sans anomalies représentent moins de 25 % des cas. La seule classification spécifique de la phase d’expulsion est celle de Melchior qui répartit les tracés en 5 types (de 0 à 4).
IV-le rythme cardiaque fœtal-Interprétation
L’interprétation du RCF est basée sur l’analyse des critères précédemment définis auxquels on ajoute la tocométrie.
On définit ainsi des rythmes normaux, à faible risque d’acidose, à risque d’acidose, à risque important d’acidose et à risque majeur d’acidose. La conduite à tenir sera définie en fonction de la gravité du risque, du contexte clinique et du moment de survenue des anomalies pendant l’accouchement.
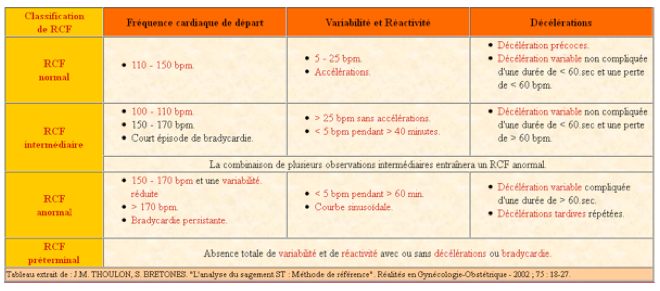
A-Le RCF est dit normal lorsqu’il remplit les quatre critères suivants :
-Rythme de base : compris entre 110 et 160 bpm ;
-Variabilité : comprise entre 6 et 25 bpm ;
-Réactivité : présence d’accélérations ;
-Ralentissement : absence.
L’absence d’accélération pendant l’accouchement est tolérée.
Au cours du cycle nychtéméral, la variabilité cardiaque est plus importante durant les stades de sommeil rapide que durant les phases de repos. À 38 semaines, les périodes de faible variabilité sont associées à des périodes de sommeil calme. Quatre stades de sommeil sont décrits :
-Sommeil calme: rythme stable, oscillations peu importantes, accélérations rares ;
-Sommeil agité: rythme plus lent, oscillations plus nettes, accélérations plus
fréquentes ;
-Éveil calme: rythme stable, oscillations nettes, pas d’accélérations ;
-Éveil agité: rythme instable, accélérations nombreuses.
Les aspects normaux varient également au cours de la grossesse. Le 2ème trimestre de la vie fœtale est caractérisé par des différences très faibles d’aspects du rythme cardiaque durant les phases de sommeil et d’éveil fœtal. Durant le 3ème trimestre, une nette différence s’installe, le tracé s’aplatit progressivement pendant les phases de sommeil calme et voit sa variabilité augmentée de façon importante pendant les périodes d’éveil.
De plus, l’existence d’un rythme circadien a été démontré : augmentation de la variabilité dans les 3 h suivant le repas du soir ainsi qu’après 21 h.
Le RCF est une bonne méthode de dépistage de l’asphyxie fœtale pendant l’accouchement car sa sensibilité est très bonne et l’existence d’un RCF normal permet d’affirmer le bien-être foetal avec une excellente valeur prédictive négative.
B-Anomalies à faible risque d’acidose
Ces anomalies sont : la tachycardie modérée (160-180 bpm), la bradycardie modérée 100-110 bpm, une variabilité minime (≤ 5 bpm) pendant moins de 40 minutes, les ralentissements précoces, les ralentissements prolongés inférieurs à 3 minutes, les ralentissements variables typiques non sévères.
La présence d’accélérations et l’existence d’une variabilité normale sont des éléments rassurants.
La présence d’anomalies à faible risque d’acidose nécessite une surveillance cardiotocographique continue.
C-Anomalies à risque moyen d’acidose
Ce sont : la tachycardie > 180 bpm isolée, la bradycardie entre 90-100 bpm isolée, une variabilité minime (≤ 5 bpm) plus de 40 minutes, une variabilité marquée (> 25 bpm), des ralentissements variables atypiques et/ou sévères, des ralentissements tardifs non répétés, des ralentissements prolongés de plus de 3 minutes.
Ces anomalies sont d’autant plus suspectes d’acidose qu’il existe des éléments non rassurants : perte des accélérations, variabilité 5 bpm, associations de plusieurs anomalies, persistance des anomalies inférieure, aggravation des ralentissements (amplitude, atypies).
Dans ces circonstances, il faut tenter une action correctrice. Si les anomalies persistent, il est conseillé de mettre en oeuvre un moyen de surveillance de deuxième ligne.
D-Anomalies à risque important d’acidose
Ce sont :
-Variabilité minime (≤ 5 bpm) ou absente inexpliquée plus de 60 à 90 minutes ;
-Rythme sinusoïdal vrai de plus de 10 minutes (rare) ;
-Ralentissements tardifs répétés ou ralentissements prolongés répétés ou ralentissements variables répétés et accélérations absentes ;
-Ralentissements tardifs répétés ou ralentissements prolongés répétés ou ralentissements variables répétés et variabilité minime (≤ 5 bpm).
Dans ces cas, une décision d’extraction rapide devrait être prise, l’utilisation des moyens de surveillance de deuxième ligne permettant d’exclure une acidose foetale est possible si elle ne retarde pas l’extraction.
E-Anomalies à risque majeur d’acidose
Ce sont :
-Bradycardie persistante et variabilité absente ;
-Bradycardie sévère subite (< 90 bpm) ;
-Tachycardie progressive, variabilité minime, perte des accélérations, puis ralentissements (séquence de Hon) ;
-Ralentissements tardifs répétés et variabilité absente ;
-Ralentissements variables répétés et variabilité absente ;
-Ralentissements prolongés répétés et variabilité absente.
Dans ces cas, une décision d’extraction immédiate devrait être prise sans recours à une technique de deuxième ligne.
F-Les techniques de deuxième ligne
1-Pendant le travail
a-Le pH
La mesure du pH sur prélèvement sanguin fœtal au scalp permet de limiter l’augmentation des interventions liée à l’utilisation du RCF continu. Bien que les données démontrant un bénéfice néonatal soient insuffisantes, le pH au scalp reste la méthode de 2e ligne de référence car il mesure directement un critère définissant l’asphyxie per-partum. Les inconvénients du pH au scalp tiennent à la relative complexité de la technique, au caractère discontinu et invasif de la méthode et aux quelques contre-indications à son utilisation.
b-Les lactates
La mesure des lactates au scalp par microméthode semble avoir une valeur diagnostique comparable à celle du pH au scalp. Elle est techniquement plus simple avec un moindre taux d’échecs. Néanmoins, il n’existe pas d’étude permettant de montrer une réduction des interventions obstétricales ou une amélioration de l’état néonatal grâce à cette méthode.
c-L’oxymétrie
Sa valeur diagnostique sur l’asphyxie per-partum est comparable à celle du pH. Toutefois la difficulté d’approvisionnement en capteurs limite la portée de cette recommandation. Par rapport à l’utilisation du RCF seul, il n’a pas été démontré de bénéfices à l’utilisation de l’oxymétrie pour diminuer le taux de césariennes, le taux d’extractions instrumentales ou le taux d’acidose métabolique.
d-L’ECG fœtal
C’est le Stan (=analyse du segment ST de l’ECG fœtal enregistré par électrode de scalp). le concept repose sur la propriété du segment ST à refléter le fonctionnement du muscle cardiaque fœtal pendant un test d’effort. L’appareil analyse la morphologie de l’intervalle ST et le rapport T/QRS. Les résultats des études publiées se révèlent contradictoires quant au taux de recours à la césarienne. Une étude a montré une réduction des acidoses métaboliques néonatales alors que deux autres n’aboutissaient pas à ce résultat. Son utilisation permet de réduire la fréquence des pH au scalp fœtal mais d’autres travaux sont nécessaires avant de recommander son utilisation.
e-L’analyse informatisée du RCF
L’analyse informatisée du RCF par le système Oxford pendant le travail n’a pas fait l’objet d’étude comparative permettant de l’évaluer correctement. Elle est en revanche utilisée en cours de grossesse, en particulier dans le cadre des retards de croissance intra-utérins.
2-Pendant la grossesse
On doit distinguer trois types de tracés du RCF :
-soit le tracé est strictement normal, et l’analyse visuelle suffit ;
-soit le tracé est franchement pathologique avec de nombreux ralentissements et l’analyse visuelle est également suffisante ;
-soit la situation est intermédiaire et on a montré qu’il existe alors de grandes variations d’interprétaion interobservateurs mais aussi pour un même observateur à des temps différents, d’où l’utilisation de l’analyse automatisée du RCF. Cette analyse se fait par le système Oxford 8002 mis au point par les professeurs Dawes et Redman de l’université d’Oxford au Royaume-Uni. Ils ont imaginé un système d’analyse expert du rythme cardiaque incluant à la fin de l’analyse la conformité aux critères de normalité défini à partir d’une base de données de plus de 100 000 tracés (base de données unique appartenant à l’université d’Oxford qui accorde l’exclusivité à Huntleigh Healthcare). L’Analyse OXFORD est le logiciel expert de l’analyse du rythme cardiaque fœtal. Il est breveté par l’Université d’Oxford, et Huntleigh Healthcare est l’exploitant exclusif de ce brevet, présent sur les moniteurs Sonicaid TEAM 3, Sonicaid FM800, Sonicaid TEAM et sur la centrale de surveillance Sonicaid Centrale. L’analyse peut être réalisée à partir de 26 semaines de gestation.
L’analyse informatisée du rythme cardiaque fœtal est obtenue par un ordinateur qui affiche ses résultats à partir de dix minutes d’enregistrement puis toutes les deux minutes jusqu’à la fin du monitorage qui s’arrête au bout d’une heure. L’appareil prend en compte les éléments suivants :
-le pourcentage de la perte de signal;
-le rythme cardiaque de base;
-les accélérations;
-les décélérations;
-les épisodes de haute variation. Ce sont des partie du tracé du RCF ou au moins 5 minutes parmi 6 minutes consécutives ont une variabilité haute, supérieure à 32 ms (équivalent à 11 bpm) ;
-les épisodes de basse variation. Ce sont des parties du tracé du RCF ou au moins 5 minutes parmi 6 minutes consécutives ont une variabilité basse, inférieure à 30 ms (équivalent à 10 bpm) ;
-les contractions utérines;
-les mouvements actifs fœtaux perçus par la mère qu’elle signale à la machine à l’aide d’un bouton poussoir.
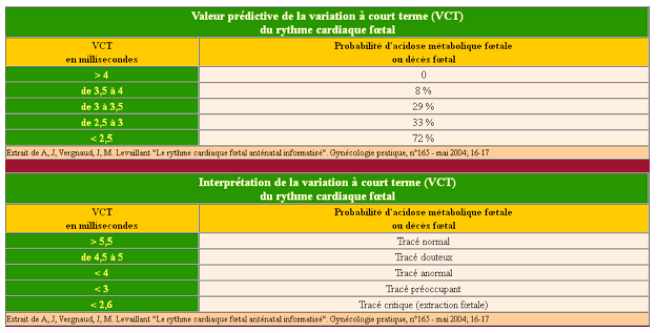
-La variabilité à court terme dite VCT
La variabilité à court terme (VCT) évalue les variations de la fréquence cardiaque moyenne entre les époques qui viennent, successivement, une après l’autre au cours de l’enregistrement du RCF. Mathématiquement la VCT est la moyenne divisée par deux des écarts successifs des valeurs de la fréquence cardiaque fœtal moyenne (exprimé en millisecondes) entre les époques successives étudiées. L’ordinateur, pour calculer la VCT moyenne d’un tracé, il élimine les décélérations mais pas les accélérations.
Sa valeur moyenne est d’environ 7,8 ±- 3,0 ms. Elle est très corrélée à la VLT mais sa valeur prédictive s’avère légèrement supérieure ;
-la variation (ou la variabilité) à long terme dite VLT
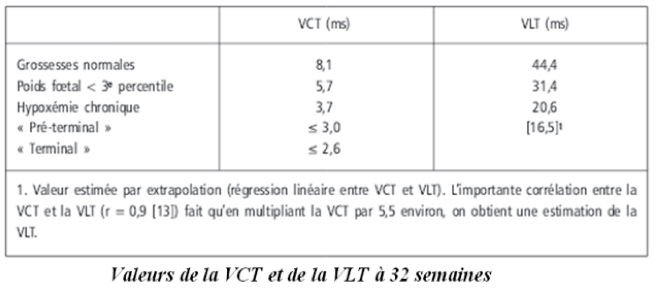
La variabilité à long terme pour chaque minute est l’écart en millisecondes entre la plus haute et la plus basse valeur de 16 époques de la minute étudiée. Mathématiquement, il s’agit pour chaque minute du tracé de l’écart en millisecondes (ms) entre la plus haute et la plus basse des16 valeurs de durée moyenne entre battements. Les décélérations sont exclues de ces calculs, mais pas les accélérations. Une valeur de VLT globaleest calculée à partir de la moyenne des VLT calculées pour chaque minute depuis le début du tracé. 10 battements par minute (bpm) constitue la valeur au-dessus de laquelle la variabilité peut être considérée comme normale. Le tracé doit être considéré comme douteux entre 20 et 30ms (6,5 à 10 bpm), comme anormal en dessus de 20 ms (inférieur à 6,5 bpm) (avec un risque augmenté d’acidose fœtale), et comme très anormal en dessousde 15 ms (environ 5 bpm).
Les appareils récents ne calcul plus la valeur de la variabilité à long terme mais il a été proposé de multiplier la valeur de la variabilité à court terme (VCT) par 5,5 pour évaluer approximativement la valeur de la VLT.
En pratique, l’intérêt principal est la Variabilité à Court Terme (VCT), qui n’est pas visible à l’œil nu. Celle-ci est significative entre 25 et 34 semaines et elle est prise en compte essentiellement dans le cadre des Retard de Croissance Intra-Utérin (RCIU). Le seuil de normalité le plus fréquemment retenu est : VCT de 3,0 millsec. Comme critère d’acidose ou de mort fœtale in utero pour des grossesses de moins de 32 semaines.