Les thrombus génitaux représentent une pathologie rare, mais redoutable, pouvant mettre en danger la vie de la mère. On préfère actuellement le terme d’hématome puerpéral. La fréquence de cette complication est difficile à évaluer, mais on peut l’estimer aux environs d’un cas sur 1000 accouchements.
Classification
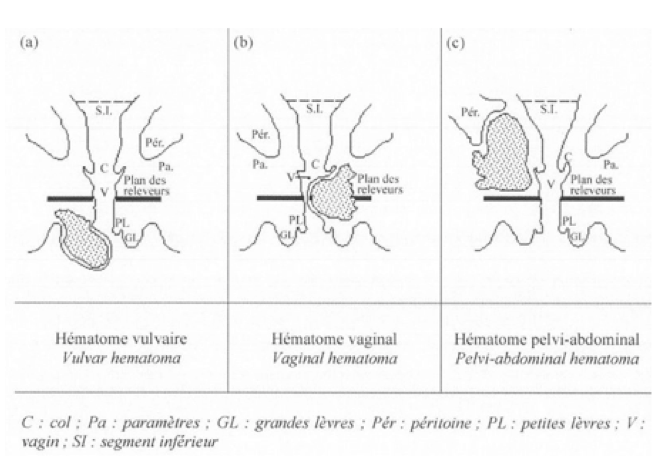
Il est fondamental de distinguer les hématomes vulvaires et vaginaux des hématomes sous-péritonéaux car leur prise en charge est très différente.
A-Hématome vulvaire
Il apparaît comme un hématome de l’épais-seur de la grande lèvre refoulant en dedans la petite lèvre et reste bien sûr inférieur au diaphragme uro-génital, et en dessous du plan de releveur de l’anus. Si l’hémorragie est importante, le sang peut disséquer et se collecter largement dans l’espace ischiorectal, le périnée postérieur et les espaces interfessiers, plus rarement la racine de la cuisse. Le centre tendineux du
périnée empêche la bilatéralisation.
B-Hématome vaginal
Il est initialement limité aux tissus parava-ginaux en se constituant au-dessous du diaphragme pelvien, créant une masse qui fait saillie dans le vagin. Si l’hémorragie est sévère, elle peut diffuser de proche en proche jusqu’à l’arcade crurale en avant, dans le rétro-péritoine, jusque dans la fosse lombaire, la loge périrénale et les piliers du diaphragme en arrière et enfin, comme dans le cas de l’hématome vulvaire, dans l’espace ischiorectal et fessier.La prédominance droite est la conséquence des plus fréquentes orientations céphaliques postérieures en OIDP ou de l’épisiotomie médio-latérale faite en général de ce côté.
C-Hématome sous-péritonéal
Il se constitue au-dessus de l’aponévrose pelvienne, dans la région rétro-péritonéale ou intra-ligamentaire paramétriale. Le saignement d’origine est donc en provenance du ligament arge et la dissection peut intéresser toute la région rétropéritonéale avec des pertes sanguines très conséquentes. Le mécanisme de cet hématome paramétrial est sans doute différent, probablement lié à une déchirure passée inaperçue du col utérin jusqu’à l’isthme ; il peut sans doute aussi s’agir d’un traumatisme direct. Son traitement doit être celui des ruptures utérines ou des déhiscences hémorragiques de cicatrices segmentaires ; il diffère donc de celui des localisations précédentes.
Mécanisme et causes
L’hématome puerpéral ou thrombus vulvaire correspond à un clivage tissulaire avec rupture vasculaire, le plus souvent paravaginal ou vulvaire, au sein duquel les plaies vasculaires, liées au décollement, n’ont aucune tendance spontanée à l’hémostase en l’absence d’obstacle anatomique, d’où l’aggravation progressive et parfois dramatique de cet hématome disséquant vers le rétro-péritoine, dans le ligament large ou dans l’espace ischiorectal. Le volume sanguin ainsi stocké entraîne rapidement des troubles secondaires de l’hémostase à type de CIVD (Coagulation Intravasculaire Disséminée). Les vaisseaux le plus souvent concernés soient lesbranches de l’artère pudendale (honteuse interne), l’artère vaginale longue la rectale moyenne ou inférieure, ou bien les vaisseaux périnéaux ou labiaux. Dans les formes hautes, sous-péritonéales, l’artère utérine ascendante, là encore la vaginale longue ou les vaisseaux cervico-vaginaux ou vésico-vaginaux sont impliqués.
L’hématome peut apparaître immédiatement après l’accouchement mais peut aussi être retardé, découvert le plus souvent quelques jours, voire quelques semaines après l’accouchement, probablement secondaire à la nécrose par hyperpression des vaisseaux pelviens, sachant qu’il n’est pas exclu qu’il soit l’évolution à bas bruit d’un hématome précoce non préalablement reconnu.
Différents facteurs sont évoqués :
-La rotation de la tête fœtale, qu’elle soit physiologique ou dirigée par forceps provoque un clivage aminage forcé et très souvent la rupture des fascias viscéraux.
-Un traumatisme direct comme une épisiotomie, une déchirure vaginale, ou des dilatations vaginales digitales intempestives.
-une nécrose secondaire des petits vaisseaux par hyperpression prolongée, soit liée à la tête fœtale en cas d’accouchement lent, soit à l’hématome lui-même qui peut devenir très rapidement compressif.
-une hémostase inadéquate, en particulier au cours de la réparation de l’épisiotomie ou de la déchirure spontanée.
-Cependant, l’hématome peut apparaître après un accouchement parfaitement normal (rotation naturelle et physiologique de la tête fœtale.
Aspects cliniques
La douleur est constante et doit paraître inhabituelle après un accouchement. S’y associent des signes liés à l’anémie qui peuvent être attribués à tord à la perte sanguine de l’accouchement.
L’hématome vulvaire est vite évident a grande lèvre apparaît rapidement œdématiée, tendue, hyperalgique au toucher, et violacée. Une rupture ultérieure est possible.
L’hématome vaginal n’est pas visible extérieurement, l’examen digital, ou l’introduction d’une valve permettra de l’authentifier et d’en évaluer le volume. Une rupture ultérieure est possible.
L’hématome sous-péritonéal est le plus trompeur car il peut être totalement asymptomatique ou avec une douleur suffisamment peu marquée pour ne pas être prise en considération, y compris par la patiente elle-même. L’hémorragie est presque toujours largement sous-estimée d’autant que le degré de l’anémie, mesuré dans les heures suivant l’accouchement, n’est pas représentatif de l’importance réelle des pertes. Les formes les plus volumineuses peuvent être palpées au-dessus de l’arcade crurale ou dans la fosse lombaire. Ce sont souvent une fièvre, une anémie, un iléus, des œdèmes des membres inférieurs, apparus tardivement dans le post-partum qui feront rechercher une masse pelvienne, dans un contexte d’altération de l’état général.
Conduite à tenir
Dans tous les cas il faut recourir aux antalgiques, à une antibioprophylaxie et à la correction des pertes sanguines, comme pour toute hémorragie de la délivrance.
A-L’abstention avec surveillance
Elle est envisageable pour de petits hématomes inférieurs à 3 ou 5cm de diamètre, si la traduction clinique est discrète, la spoliation sanguine négligeable, les risques infectieux modestes. Il paraît licite dans ces conditions, sous couvert d’antalgiques et d’antibiotiques, de laisser évoluer cet hématome qui dans un premier temps « assure » l’hémostase, puis qui, après liquéfaction, se résorbera progressivement.
La surveillance doit être rigoureuse, aidée par l’échographie endovaginale, pour écarter l’éventualité d’une augmentation progressive de l’hématome, ou d’une hémorragie secondaire liée à une nécrose vasculaire par hyperpression. Fort heureusement, et sous application de glace locale,on obtient généralement une résolution lente, en quelques jours, voire quelques semaines, sans complication ni séquelle.
B-Le traitement chirurgical de l’hématome
Il doit être entrepris très rapidement.
Il consiste en :
-une incision large de l’hématome sous anesthésie correcte (péridurale ou de préférence générale) ;
-évacuation digitale de l’hématome ;
-Irrigation abondante de la cavité ainsi formée, au sérum physiologique éventuellement coloré par un nuage de bétadine ;
-hémostase si nécessaire par des points en X ;
-fermeture plan par plan évitant les espaces morts pouvant être associée à la mise en place de compresses hémostatiques ; il est aussi possible de maintenir une compression intra-vaginale serrée par un tampon de fabrication maison qu’il est préférable de retirer au bout de 24 heures ;
– et le maintien d’une analgésie efficace, par exemple en laissant en place le cathéter de péridurale pendant 48 heures.
C-L’embolisation
Elle devrait constituer l’étape suivante en cas d’échec de l’hémostase ou de récidive .
Il s’agit de ponctionner par voie percutanée une artère fémorale commune, en utilisant la technique de Sedlinger, puis de monter une sonde guide dans l’aorte distale et d’obtenir un angiogramme pelvien, puis, plus sélectivement, un artériogramme iliaque interne bilatéral. Dans la plupart des cas, le saignement va être localisé sur l’angiogramme initial. La sonde est alors dirigée rapidement au niveau de l’artère iliaque interne intéressée ; celle-ci est alors cathétérisée, grâce à l’utilisation de l’imagerie digitale. L’occlusion vasculaire est obtenue par l’injection de matériel type Gelfoam® ou Spongel®. L’occlusion ainsi réalisée est temporaire, d’une durée le plus souvent de 2 à 4 semaines.
Bien entendu, cette procédure n’est possible que si l’on dispose d’une équipe de radiologie interventionelle et en cas de transfert vers un centre spécialisé à distance, la patiente doit être en état hémodynamique stable.
D- La ligature des artères hypogastriques et/ou utérines
Elle est tentée en dernier recours ou en cas d’impossibilité de faire l’embolisation. Ces ligature ne garantissent d’ailleurs pas le succès à tous les coups en raison de circulations collatérales. Notons que l’hystérectomie n’a pas sa place dans le traitement d’un thrombus vulvo-vaginal, sauf dans le cas d’hémorragie grave d’origine cervico-segmentaire ou du ligament large.
Complications et séquelles
Outre la nécessité de transfusions massives dans 10 à 40 % des cas, la gestion d’un état de choc hémorragique dans 10 à 20 % et la création d’importants dégâts anatomiques une fois sur 4, la morbidité immédiate ou différée associe :
-les conséquences du saignement (CIVD…) ;
-les complications transfusionnelles ;
-l’anémie et la fièvre même en cas d’antibiothérapie ;
-les abcès en particulier de la fosse ischiorectale ;
-les complications infectieuses à distance;
-la récidive de l’hémorragie (7,5 % des cas) ;
-les thromboses veineuses profondes (2,5 % des cas) ;
-les fistules recto-vésico ou urétéro-vaginales dans 2,5 % des cas ;
-les distorsions anatomiques avec douleurs séquellaires ;
-la dyspareunie avec nécessité de réintervention 8 fois sur 10.
Cathétérisme hyperselectif de l’artère vaginale droite avec zones d’extravasation de produit de contraste au niveau périnéal (flèche).