Une notion préalable : qu’est-ce qu’un « résultat » en matière de fécondation in vitro ?
Contrairement à ce que l’on pourrait croire, la notion de résultat en matière de fécondation in vitro est extrêmement difficile à appréhender et à définir.
Evoquer les » vrais » résultats de la fécondation in vitro (FIV) serait laisser en sous-entendu qu’il peut y avoir de » faux » résultats, ou, carrément, des résultats faussés, ou pire, trichés. Certes, les activités de Procréation Médicalement Assistée s’exercent parfois dans un cadre concurrentiel dont ne peuvent être exclus les aspects financiers et de réputation médicale. Mais les raisons sont nombreuses qui permettent de penser que les résultats qui sont réellement et régulièrement publiés, en dehors de cas particuliers peu nombreux et facilement repérables, sont proches de la vérité.
En effet :
– les résultats de la fécondation in vitro sont particulièrement bien quantifiables : le traitement dont la durée est limitée dans le temps aboutit, ou non, au résultat pour lequel le couple s’est lancé dans cette entreprise. Si le traitement aboutit à la naissance de l’enfant tant désiré on peut parler de succès. Dans le cas contraire, il s’agit d’un échec ;
– les résultats publiés depuis plusieurs années sont stables. Il y a bien quelques fluctuations à l’échelle d’une équipe, mais ces fluctuations s’estompent lorsqu’on considère les grands nombres ;
– la fourchette de variation des résultats est relativement étroite, d’une équipe à une autre, d’une technique à une autre, d’un pays à un autre ;
Pourquoi alors parler de » vrais » résultats ? Parce qu’un résultat c’est un chiffre, ou une série de chiffres, voire une multitude chiffres, et plus il y en a, plus il devient difficile de se faire une » vraie » opinion. Voilà où se situe le problème : il est si facile de faire mentir les chiffres ! Ou, sans vouloir les faire mentir, il est si facile de se tromper dans l’interprétation de leur signification. Derrière la rigueur et l’objectivité apparentes des nombres, la subjectivité est constamment présente.
Aspects quantitatifs
Expression des résultats
L’expression des résultats et surtout leur interprétation posent des problèmes particuliers en fécondation in vitro. L’habitude est de les exprimer en pourcentages de réussite par rapport au nombre de tentatives . Toute la question est de savoir ce que l’on entend par réussite ou succès et par tentative .
Le » succès » devrait être la naissance d’un enfant vivant et en bonne santé, puisque c’est ce que demande le couple et la raison de la tentative de fécondation in vitro. Mais le plus souvent c’est le nombre de grossesses cliniques obtenues qui sert à l’expression des résultats, ce qui inclut les avortements spontanés, les grossesses ectopiques, les avortements tardifs et les morts in utero. Ce choix est justifié par les raisons suivantes :
– le mode d’expression des résultats des traitements de la stérilité a toujours été basé sur le fait d’obtenir une » grossesse « . La comparaison des résultats actuels avec les résultats antérieurs n’est possible que si le même mode d’expression est utilisé ;
– » stérilité » signifie » absence de grossesse « . Celles qui sont enceintes mais ne peuvent mener leur grossesse à un terme suffisant sont plutôt qualifiées d ‘infécondes . Cette pathologie a ses propres causes, qui sont différentes des causes de la stérilité ;
– si la grossesse n’évolue pas c’est le plus souvent pour une raison indépendante de la cause de la stérilité et du traitement qui a été appliqué. La même évolution défavorable aurait été constatée si la grossesse avait été obtenue par d’autres moyens que la fécondation in vitro.
Cela étant, il faut pouvoir distinguer parmi les grossesses cliniques celles qui ont pu etre menées jusqu’à un terme suffisant pour donner naissance à un enfant vivant et en bonne santé et celles dont l’évolution a été défavorable. A coté du taux de succès il faut donc que soit indiquée la répartition des grossesses.
Tentatives
On devrait considérer qu’il y a tentative à partir du moment où il y a velléité d’avoir recours à la fécondation in vitro. Certaines patientes devront renoncer avant même d’avoir commencé le cycle de fécondation in vitro, par exemple parce que le sperme se révèle infecté. Il s’agit déjà pour elles d’un échec.
En fait, il est admis que la tentative ne débute vraiment qu’avec le cycle au cours duquel la fécondation in vitro doit avoir lieu et dans cette hypothèse la tentative doit être comptabilisée dès qu’il y a monitorage de l’activité ovarienne, qu’il s’agisse d’un cycle spontané ou d’un cycle stimulé.
Mais souvent on entend par tentative le fait de réaliser un prélèvement folliculaire. S’il n’avait pas lieu, par exemple à cause d’un défaut de réponse à la stimulation, on dirait que l’on renonce à la tentative de fécondation in vitro et que l’on préfère abandonner le cycle. La tentative de fécondation in vitro, au sens strict du terme, au laboratoire, ne peut se faire que si au moins un ovocyte est récupéré, et encore faut-il que ce soit un ovocyte » fécondable « . Il ne faudrait donc considérer comme tentative que les prélèvements folliculaires qui peuvent répondre à ces critères. En fait, comme le prélèvement folliculaire est le geste médical le plus invasif, et qu’il implique l’intervention du laboratoire, ne serait-ce que pour examiner les liquides aspirés, par convention, c’est lui qui est considéré comme » tentative « .
Cela n’empêche pas que, suivant les besoins de l’analyse, les résultats puissent être exprimés selon d’autres critères, mais il faut que cela soit clairement indiqué.
Résultats globaux
Les résultats globaux d’une activité de fécondation in vitro n’ont pas grande signification dans la mesure où ils dépendent d’un grand nombre de critères qui peuvent fortement les influencer. Par exemple, tel centre dont le recrutement est plus orienté vers les problèmes de stérilité masculine aura des résultats globaux plutôt moins bons que ceux d’autres groupes. Si l’équipe choisit de fixer une limite d’âge à 37 ans, les résultats devraient être meilleurs que si des patientes de 40 ans ou plus sont admises à faire une tentative. Est-ce dire que cette équipe aura mieux travaillé ? Ou encore, si une équipe choisit de faire une politique de prévention des grossesses multiples en utilisant le plus possible le cycle spontané et en limitant strictement le nombre d’embryons transférés, ses résultats globaux devraient être moins bons. Cela n’est pas un signe de mauvaise qualité du travail, bien au contraire car on sait les complications foeto-maternelles des grossesses multiples.
Il ne faut donc pas interpréter à la lettre les résultats globaux d’une équipe. Ils ne sont qu’une image grossière du travail réalisé. De nombreux autres critères d’évaluation doivent intervenir pour pouvoir porter un jugement valable.
C-Résultats en fonction de certains critères
Taux de succès en fonction de l’indication
Une majorité des tentatives de fécondation in vitro sont faites en raison d’une stérilité tubaire. Ce sont les stérilités tubaires qui ont un des meilleurs taux de grossesse par tentative, mais ont aussi le plus faible taux de grossesse par transfert. Cela tend à montrer qu’il y a un problème d’implantation embryonnaire dans certains cas de stérilité tubaire.
L’analyse des résultats selon que les trompes sont totalement obstruées ou absentes ou qu’elles sont seulement altérées montre des résultats supérieurs dans le premier cas. C’est un phénomène généralement observé en matière de fertilité, que le pronostic est meilleur quand la cause de la stérilité est certaine et à caractère absolu. L’inflammation tubaire de même que le liquide accumulé dans la trompe comme c’est le cas pour les hydrosalpinx ont un effet négatif sur l’implantation embryonnaire.
La stérilité masculine s’accompagne d’un taux de fécondation et de segmentation abaissé de façon proportionnelle à l’anomalie du sperme. Le taux de succès est donc diminué. Ce taux de succès dépend essentiellement de la qualité minimale que les biologistes acceptent pour procéder à une tentative. Par contre, si un embryon peut être obtenu in vitro, le taux d’implantation est remarquable. A partir du moment où la fécondation est obtenue et que la segmentation a lieu, la qualité de l’embryon obtenu n’est donc pas en question malgré l’anomalie initiale du sperme, tout au moins dans la mesure où la femme est de son côté fertile.
La stérilité inexpliquée donne des résultats intermédiaires : Le taux de fécondation est moins bon que dans les stérilités tubaires, mais le taux d’implantation est meilleur, ce qui aboutit «un résultat final» à peu près équivalent. C’est l’illustration que diverses causes cachées participent au phénomène de la stérilité inexpliquée, et qu’il y a parmi elles un certain nombre de stérilités masculines qui n’ont pas été diagnostiquées sur le spermogramme.
L’endométriose ne semble pas avoir d’influence sur le taux de grossesse obtenu en fécondation in vitro. Quel que soit son type (péritonéale ou ovarienne) les résultats sont identiques, et dépendent surtout de l’indication principale de la fécondation in vitro (cause tubaire ou masculine). Certaines études semblaient montrer que l’endométriose s’accompagne d’un taux de fécondation abaissé. Ce phénomène est vraisemblablement du au fait que l’endométriose est souvent associée à une stérilité inexpliquée par ailleurs. L’abaissement du taux de fécondation est donc plus en rapport avec le fait que la stérilité est inexpliquée qu’à la présence de l’endométriose.
Enfin, les centres qui traitent les couples dits « sérodifférents », concernant notamment les questions de SIDA ou d’hépatites, ont de meilleurs résultats car ils s’adressent à une population globalement plus jeune ; ce n’est pas pour autant qu’ils travaillent mieux que les autres.
Taux de succès en fonction de l’âge
Le taux de succès diminue considérablement avec l’âge de la femme. De ce point de vue la FIV n’est que l’illustration de la baisse de la fertilité qui se produit naturellement. Non seulement une femme de 40 ans n’a statistiquement que la moitié des chances de réussite d’une femme de 30 ans, mais de plus une fois sur deux la grossesse se termine par un avortement spontané. Il ne faut pas oublier non plus le risque augmenté de malformation à cet âge, ce qui impose le recours à un diagnostic prénatal par amniocentèse.
Toutes ces considérations, mais aussi d’autres, font considérer avec la plus grande prudence la pratique de la fécondation in vitro chez les patientes de 40 ans et plus. En pratique, si la stérilité n’est pas expliquée par une cause précise, il n’y a pas d’indication. Si l’étiologie de la stérilité avait fait considérer l’indication de fécondation in vitro comme possible chez une femme plus jeune, une analyse attentive de tous les autres facteurs de pronostic doit être faite avant de faire une tentative.
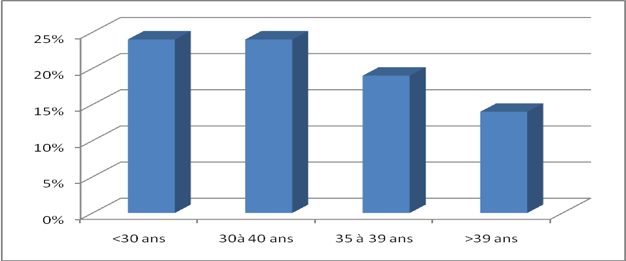
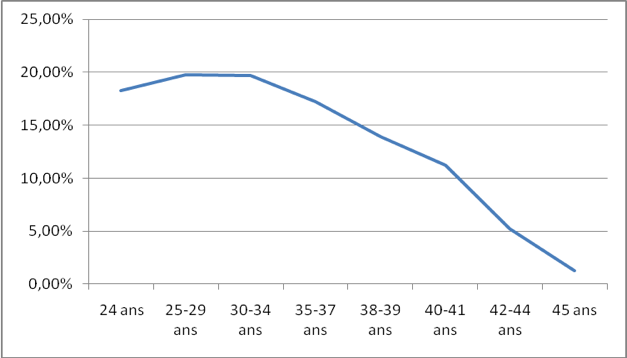
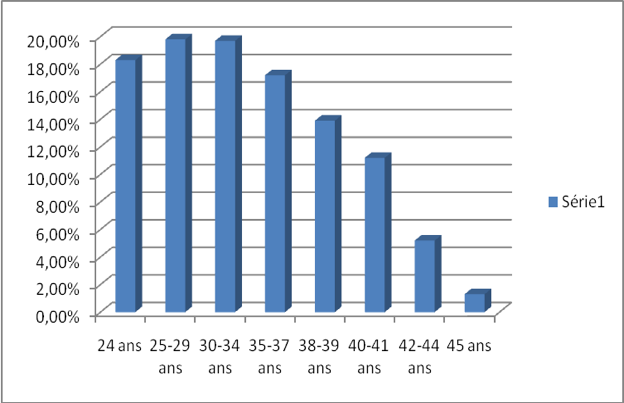
Taux de succès en fonction du rang de la tentative
Logiquement une baisse progressive des résultats devrait se constater au fur et à mesure des tentatives. En effet, une sélection s’opère peu à peu, les patientes chez qui le pronostic est le moins bon étant le plus à risque d’avoir des échecs successifs.
En fait, cette baisse est peu sensible, au moins jusqu’à la sixième tentative. Ce phénomène est vraisemblablement du au fait qu’une autre sélection s’opère, par les médecins et par les couples eux-mêmes, qui conduit à ne pas renouveler les tentatives lorsque les chances de réussite s’avèrent trop faibles. En pratique, une réévaluation complète doit être faite entre chaque tentative de façon à se réinterroger sur la légitimité de l’indication. Un délai de 4 à 6 mois est indispensable entre chaque tentative pour laisser le temps de la récupération aux ovaires durement sollicités, pour permettre au couple d’assumer psychologiquement la tentative, et pour prendre le recul nécessaire pour faire une analyse sereine.
4-Résultats cumulatifs
Il ne suffit pas d’additionner les chances espérées à la première tentative avec celles espérées à la deuxième tentative et ainsi de suite pour obtenir un taux cumulatif de grossesse. La courbe ainsi obtenue est beaucoup plus optimiste que la courbe réelle des accouchements obtenus chez des patientes qui se soumettent à des tentatives de fécondation in vitro. En effet, environ 20 % des patientes non enceintes ne font pas une autre tentative de fécondation in vitro et restent sur leur échec. De ce fait, moins de un couple sur deux obtient grâce à la fécondation in vitro l’enfant désiré, alors qu’en théorie le cumul des tentatives devrait permettre de dépasser largement ce pourcentage.
5-Résultats spontanés
Enfin, s’agissant de stérilité qui est souvent une pathologie fonctionnelle spontanément réversible, il convient de comparer ce que la FIV est susceptible d’apporter par rapport aux chances de grossesses spontanées qui pourraient survenir chez ces mêmes couples. En effet, seuls une minorité d’entre eux peuvent être considérés comme définitivement stériles.
Les études sont nombreuses qui montrent qu’une grossesse spontanée survient chez environ 10 % des couples qui se sont soumis, avec ou sans succès, à la fécondation in vitro, et ce, de façon parfois temporellement très éloignée de la période où ils ont eu recours à la FIV.
Aspects qualitatifs
Il s’agit ici des complications possibles et de la » qualité » des grossesses et des enfants qui sont issus de la FIV.
Hyperstimulation
La stimulation de l’ovulation a pour but de recruter plusieurs follicules et de les amener à maturation. Mais l’injection d’hCG, indispensable pour que la maturation folliculaire et ovocytaire puisse s’achever, peut déclencher un syndrome d’hyperstimulation, auquel sont décrits 3 degrés :
– degré 1 : hyperstimulation mineure caractérisée par une sensation de pesanteur abdominale avec gros ovaires kystiques ;
– degré 2 : hyperstimulation modérée, avec troubles digestifs (vomissements, troubles du transit) ;
– degré 3 : hyperstimulation sévère : épanchements séreux (ascite, hydrothorax, péricardite), troubles hydro-électrolytiques, accidents thrombo-emboliques.
Le syndrome d’hyperstimulation peut apparaitre de façon précoce par rapport à l’injection d’hCG. Dans ce cas il est le reflet de l’importance de la réponse ovarienne à la stimulation et du nombre de follicules recrutés puis lutéinisés par l’hCG. Il peut apparaitre plus tard au cours de la phase lutéale, et dans ce cas il est souvent en rapport avec une grossesse débutante.
Le syndrome d’hyperstimulation nécessite la mise au repos de la patiente, le recours aux traitements symptomatiques et … à la patience, car la régression se fera spontanément. Cette régression sera plus lente en cas de grossesse débutante. Il est illusoire et sans doute dangereux de vouloir diminuer le syndrome en ponctionnant les kystes ovariens.
La prévention du syndrome d’hyperstimulation repose sur l’adaptation des doses d’hMG à la réponse ovarienne de la patiente et surtout, sur la non injection d’hCG si cette réponse dépasse une certaine limite. De même, la répétition des injections d’hCG au cours de la phase lutéale constitue un facteur de risque supplémentaire et doit donc etre suspendue lorsque le risque d’hyperstimulation est présent (estrogènes supérieurs à 3500 pg/ml, sensation de pesanteur abdominale avec gros ovaires porteurs de plus de 10 follicules). Certains proposent de remplacer l’hCG (facteur déclenchant du syndrome d’hyperstimulation) par de la LH, soit administrée de façon exogène (mais ce produit n’existe pas encore sur le marché), soit endogène, produite sous l’influence stimulatrice d’un agoniste de la GnRH. Cela n’est possible que lors des stimulations de l’ovulation ne comportant pas de désensibilisation hypophysaire. L’efficacité sur la prévention du syndrome d’hyperstimulation demande encore à être démontrée.
Complications de la stimulation de l’ovulation
A court terme :
– prise de poids ;
– perturbation du cycle ;
– thrombose.
A moyen terme : activation d’une pathologie sensible aux estrogènes (fibrome, endométriose, mastopathie bénigne).
A long terme : cancérisation de l’ovaire et avancement de l’âge de la ménopause sont des risques théoriques qui n’ont jamais été démontrés en pratique.
Complications du prélèvement folliculaire
Le risque anatomique (ponction digestive, vasculaire), parfois d’ailleurs délibéré (ponction vésicale dans le cas dune voie trans vésicale) est réel. Toutefois le nombre de complications ayant une traduction clinique est très faible. Il s’agit principalement de :
– complications infectieuses chez des patientes au passé infectieux pelvien chargé ;
complications hémorragiques vaginales ou intra pelviennes sans que soit reconnu de facteur de risque particulier.
Complications du transfert embryonnaire
Le geste est anodin et risque peu de se compliquer. Cependant, comme c’est le cas pour tout geste endo-utérin qui implique un passage par le col utŽrin, il peut y avoir :
– malaise, sueurs, crise de tétanie ; ils sont plus le fait du stress et de l’angoisse que réellement provoqués par le passage du cathéter. La préparation du transfert par le test de transfert fait en consultation, l’administration d’une légère prémédication et surtout les manipulations douces accompagnées d’explications suffisent à les éviter dans la majorité des cas ;
– syndrome infectieux : le passage du cathéter à travers l’endocol peut introduire des germes dans la cavité utérine. Mais le plus souvent les germes y sont déjà et le transfert ne joue que le rôle de facteur déclenchant de l’infection. Le traitement médical suffit en règle pour obtenir le refroidissement, mais il est nécessaire de rechercher le réservoir des germes afin d’en faire le traitement définitif. Dans certains cas, cela peut amener à proposer de faire une salpingectomie de façon à éliminer tout foyer infectieux et inflammatoire pelvien ;
– fausse route : cette complication présente plus un problème technique de conduite à tenir qu’un réel danger pour la patiente. Un transfert réalisé en dehors de la cavité utérine, au niveau du col, ou dans une néo-cavité, voire dans la cavité abdominale aboutira selon toute vraisemblance à une non implantation et donc à un échec.
Les grossesses de la FIV
Avortements infracliniques
Leur fréquence est estimée à 10 – 20 % . Elle varie grandement en fonction de la plus ou moins grande précocité avec laquelle est réalisé le premier dosage de §HCG plasmatique. Si on tient compte de cela il n’est pas sur que leur fréquence soit augmentée après FIV.
Avortements spontanés
Leur fréquence varie de 15 à 25 % selon les séries. Il semble que ce taux soit légèrement plus élevé que dans une population normale après fécondation naturelle. Les facteurs en cause peuvent être :
– la stimulation de l’ovulation ;
– l’âge des patientes ;
– les implantations embryonnaires multiples : en cas de transfert embryonnaire multiple, il est fréquent d’observer en échographie la présence de plusieurs sacs gestationnels. Certains d’entre eux peuvent dégénérer par la suite. Si au moins un d’entre eux évolue normalement on ne parle pas d’avortement spontané mais de « lyse » des autres sacs, ce qui peut éventuellement s’accompagner d’une métrorragie transitoire.
Grossesses ectopiques
Elles représentent près de 5 % de l’ensemble des grossesses cliniques. Elles surviennent plus fréquemment dans les cas de stérilité tubaire mais elles peuvent aussi compliquer une FIV réalisée pour stérilité inexpliquée ou stérilité masculine. Elles sont favorisées par les transferts embryonnaires multiples et, dans ces cas, peuvent être associées à une grossesse intra-utérine.
Plusieurs hypothèses ont été émises pour expliquer leur survenue, parmi lesquelles :
– l’injection directe des embryons dans la trompe si le cathéter de transfert vient se ficher dans l’ostium tubaire ;
– l’existence de courants liquidiens pouvant entraîner l’embryon vers les trompes, courants éventuellement favorisés par la quantité de liquide de culture injecté dans l’utérus avec l’embryon, ainsi que par la présence d’une trompe perméable.
Pour leur prévention certains ont proposé d’appliquer des clips sur les trompes ou même de faire une salpingectomie préventive. L’efficacité de cette attitude et sa légitimité sont encore discutées.
Grossesses multiples
Près de 1 sur 5 est pluri fœtale : 18,1 % gémellaires, 3,9 % triples, 0,2 % quadruples. Du fait de la fréquence des lyses embryonnaires précoces on ne doit parler de grossesse multiple qu’une fois le cap du premier trimestre franchi. Au-delà, l’interruption de la viabilité fœtale est un phénomène beaucoup moins fréquent.
Les réductions embryonnaires
Il s’agit de la suppression chirurgicale d’un ou de plusieurs embryons en cas de grossesse triple ou plus. Elles se font par ponction sus pubienne transutérine écho guidée. L’aiguille permet l’injection d’un soluté salin hypertonique dans le sac amniotique.
L’analyse des séries de réductions embryonnaires montre que ces techniques ne sont pas dénuées de danger et que le but qui est la diminution de la mortalité périnatale n’est pas toujours atteint. Ces interruptions sélectives de grossesse posent de lourds problèmes éthiques au couple et à l’équipe de fécondation in vitro. Certains centres les refusent ou ne les acceptent que pour des grossesses quadruples ou quintuples. Il semble toutefois raisonnable de l’étendre aux grossesses triples sur utérus cicatriciel ou malformé. Lorsque la réduction embryonnaire est proposée, un délai de réflexion doit être donné au couple en même temps qu’une information claire sur les éventuelles complications.
L’accouchement
L’accouchement d’une grossesse mono-fœtale ne doit pas faire l’objet d’une césarienne systématique même si on tient compte de l’âge de la mère ou du caractère précieux de la grossesse. Les indications de césarienne sont les indications classiques (souffrance fœtale aiguë, présentation du siège avec bassin rétréci, etc.).
Quant aux grossesses multiples, si les grossesses triples doivent bénéficier le plus souvent systématiquement d’une césarienne, ce n’est pas le cas pour les grossesses gémellaires. Cependant, l’analyse multicentrique des modalités d’accouchement des grossesses FIV montre des taux de césariennes élevés. Certes, ce taux est lie à l’âge maternel, à la prématurité, à la fréquence de l’hypertension artérielle mais il traduit surtout l’appréhension de l’obstétricien face à ces grossesses qualifiées » d’hyperprécieuses « .
Les enfants
a-Prématurité : selon l’enquête FIVNAT concernant les grossesses résultant de ponctions réalisées en 1986, le taux de prématurité varie selon le nombre de fœtus : 11,2 % pour les grossesses mono-fœtales, 35,6 % pour les grossesses gémellaires et 87,5 % pour les grossesses triples, le taux global étant de 16,2 %. La prématurité est donc plus importante après FIV qu’après grossesse spontanée si l’on considère le taux communément admis de 5,6 % pour les grossesses mono-fœtales. Pour les grossesses mono-fœtales, selon les séries, le taux de prématurité est supérieur ou au contraire inférieur au groupe témoin.
b-Retard de croissance : le taux d’hypotrophie (inférieur au 10e percentile) est de 10,9 % dans les grossesses mono-fœtales et s’élève très rapidement (44,9 % dans les grossesses gémellaires pour atteindre 55,2 % dans les grossesses triples (enquête FIVNAT 1986). A ces données s’ajoutent le rôle de l’âge maternel, la mauvaise qualité du muscle utérin et la fréquence élevée des syndromes vasculo-rénaux.
c-Mortalité périnatale : elle est augmentée mais elle apparaît moins liée aux techniques de fécondation in vitro qu’aux caractéristiques des femmes ayant recours à la FIVETE, mises à part les grossesses multiples qui sont le problème majeur.
d-Malformations : l’enquête FIVNAT 1987 montre que le taux de malformations est identique à celui qui pourrait être attendu compte tenu de l’âge des patientes.
e-Psychologie : le devenir psychologique des enfants FIV a été étudié par comparaison avec des enfants témoins nés dans les mêmes conditions (même date de naissance à 3 mois près, caractère unique ou multiple de la gestation, même race, même sexe). Aucune différence n’a pu être mise en évidence.
L’ observation d’enfants de plus de 18 mois montre que la relation parent-enfant n’est pas affectée par la façon dont ils ont été conçus.
Quelles sont les chances de succès de l’AMP ?
L’une des premières questions qui vient à l’esprit des couples confrontés à une indication de technique de procréation assistée est effectivement : quelles sont les chances d’avoir une grossesse ? Et voilà une question à laquelle il est très difficile voire impossible de répondre. D’autant plus difficile qu’ils ont parfois eu connaissance par internet, par des articles de revues ou par la publicité de certains centres ayant des taux de succès extraordinaires, surtout toujours meilleurs que les autres. Ne voit-on pas sur internet des taux de «succès» affichés de l’ordre de 70%. Il s’agit là de tromperies évidentes destinées à abuser des couples dans le désarroi et prêts à tout pour avoir une grossesse. Il est d’ailleurs d’observation courante que lorsque l’on questionne des praticiens de la stérilité ils affirment très souvent que le Centre où ils exerce est celui qui a les meilleurs des résultats, soit en toute bonne foi, soit avec des arrières pensées de marketing… Tout cela n’est pas toujours sérieux et répond surtout à des préoccupations mercantiles.
Compte tenu des difficultés d’expression des résultats que nous avons évoqué plus haut, et si l’on reste sérieux, on ne peut donner qu’un ordre de grandeur de résultats espérables, résultats qui sonr statistiques et sont toujours différents pour chaqu’un des couples qui ont tous des caractéristiques différentes.
Après une insémination, on estime que l’insémination multiplie par deux les chances de grossesses chez les couples hypofertiles. L’association insémination + stimulation par les gonadotrophines multiplie par cinq environ les chances de succès (si un couple ayant une infertilité inexpliquée depuis deux ans a un taux de fécondité par mois de 4 %, ses chances de grossesse par cycle de traitement associant stimulation par FSH et IIU se trouvent élevées à 20 %).
Après une FIV ou une ICSI l’objectif de l’AMP est d’obtenir une grossesse permettant la naissance d’un enfant vivant et en bonne santé. La FIV ne permet pas toujours d’atteindre cet objectif. Un couple n’ayant aucun problème de fécondité a 25 % de chances d’obtenir une grossesse lors d’un cycle naturel. Chaque couple est un cas particulier.
Après FIV le taux de réussite varie en moyenne entre 20 et 25 % de grossesse par
cycle qui aboutissent dans 16,5 % des cas à la naissance d’au moins un enfant.
Ces résultats varient bien sûr selon l’origine de la stérilité et de la technique utilisée. Il peut
arriver que l’on ne retrouve pas de cause à l’infertilité malgré les nombreux examens
pratiqués chez l’un ou l’autre des partenaires.
Afin de mettre toutes les chances de votre côté, il faut avoir à l’esprit que les techniques d’Assistance médicale à la procréation nécessitent de votre part beaucoup de patience et de persévérance. Il vous faudra suivre les conseils de l’équipe médicale, suivre les traitements prescrits et accepter les examens proposés afin de vous donner le maximum de chances. Tout cela demande une grande disponibilité et la participation des deux conjoints.
Quels sont les échecs les plus souvent rencontrés?
Une réponse ovarienne trop faible ou trop forte à la stimulation par FSH
La réponse ovarienne est imprévisible. Elle peut être insuffisante aux doses de produits utilisées, et ne pas répondre à une augmentation des doses au cours du cycle. Dans ce cas votre médecin sera peut-être amené à arrêter la stimulation pour recommencer une nouvelle stimulation avec une dose plus élevée lors d’un cycle ultérieur. A l’inverse, votre réponse à la stimulation peut être trop forte. L’équipe médicale devra peut-être interrompre le traitement pour le recommencer avec des doses plus modérées lors d’un cycle ultérieur.
Une ponction ovarienne qui ne ramène aucun ovocyte (c’est exceptionnel)
C’est ce que l’on appelle une ponction blanche. Cela est exceptionnel mais possible car tous les follicules observés en échographie ne contiennent pas forcément un ovocyte
Les ovocytes recueillis ne présentent pas toujours les caractéristiques de maturité et d’aspect permettant leur mise en fécondation.
Il faut savoir que tous les ovocytes recueillis ne sont pas mûrs et fécondables. La qualité des ovocytes influe sur les résultats de l’AMP.
Une absence de fécondation
Malgré la mise en contact d’ovocytes et de spermatozoïdes présentant des caractéristiques satisfaisantes, la fécondation peut ne pas se produire. Cette absence de fécondation peut être la cause de l’infertilité. La FIV présente alors un intérêt diagnostique concernant cette anomalie et une ICSI peut être proposée pour pallier cet échec de fécondation.
Un arrêt de la division cellulaire
Une fois la fécondation obtenue, l’embryon peut ne pas se développer. Dans ce cas, il ne pourra pas y avoir de transfert dans l’utérus. Tous les ovocytes fécondés n’évoluent pas en embryons. Le développement de l’embryon peut rester bloqué à un stade précoce. Une absence d’implantation des embryons dans l’utérus. L’échec d’implantation est la cause d’échec la plus fréquente. Parfois la qualité de l’endomètre est mise en cause mais le plus souvent aucune cause n’est retrouvée.
En conclusion
Dans tous les grands centres européens pratiquant des techniques et des indications raisonnables, les chances de grossesse sont de l’ordre d’environ 22% par cycle de FIV toutes patientes confondues.
Le taux de réussite global augmente en répétant les tentatives jusqu’à 4 à 6 tentatives de FIV. La moyenne de réussite pour obtenir une grossesse se situe au bout de la 4ème FIV chez une femme âgée de moins de 40 ans.
75% des grossesses survenues après une FIV conduisent à un accouchement d’enfant vivant. Les 25% restants sont représentés par des fausses couches, des grossesses extra-utérines ou une pathologie de la grossesse.
Ne croyez surtout pas les résultats mirobolants affichés par certain centres, notamment sur internet, où l’on voit parfois des taux de succès de plus de 60%. De tels résultats ne peuvent pas correspondre à la réalité. Ils sont ou totalement fantaisistes, ou sont l’effet de biais statistiques (par exemple ne tenir compte que des femmes d’un certain âge, calculer des résultats au bout de 4 ou 5 tentatives successives, ou transférer un nombre d’embryons excessifs, ou encore avoir un grand pourcentage de dons d’ovocytes, etc).
L’un des principaux facteurs déterminants pour les couples infertiles dans le choix d’un établissement de soin par rapport à une autre est le « taux de succès des FIV ». Il est alors tentant, pour des raisons commerciales évidentes, d’afficher des taux de succès plus élevés que les concurrents même si ce n’est que par quelques points de pourcentage, alors que l’exactitude des chiffres annoncés n’est généralement jamais vérifiable par les patients eux-mêmes…
Plus que la polémique sur les résultats vrais et les résultats faux, l’important est que, quel que soit ce résultat, la patiente puisse estimer qu’elle a eu raison d’avoir eu recours à la FIV. Elle en savait par avance les limites et les contraintes. Le succès lui a donné raison. L’échec doit pouvoir être compensé par le sentiment d’avoir pu aller jusqu’au bout de ce qui était humainement possible.