Même si aujourd’hui les techniques de procréation médicalement assistées sont sûres et bien standardisées, certaines complications et certains effets secondaires peuvent se produire et leur possibilité doit être connue des candidates à ces techniques.
On envisagera dans ce chapitre :
-Les effets secondaires des médicaments utilisés en PMA ;
-Le syndrome d’hyperstimulation ovarienne ;
-Les complications du prélèvement folliculaire ;
-Les grossesses multiples ;
-Les grossesses extra-utérines.
On peut également consulter «les vrais résultats de la PMA».
Effets secondaires des médicaments utilisés en FIV et en inséminations
Vous devez les connaître, mais attention, pas de panique, tous ces effets secondaires que nous vous énumérons, sont généralement assez rares! Néanmoins, ils existent, et il nous semble important de vous les énoncer, au cas où vous présenteriez des symptômes qui vous inquiètent au cours de votre traitement.
Dans tous les cas , nous vous recommandons de contacter votre gynécologue dès que quelque chose vous tracasse.
Les agonistes de la LH-RH
Il en existe plusieurs, comme le Décapeptyl®, Zoladex®, Диферелин ®, etc.
Les effets secondaires les plus fréquemment observés
– des bouffées de chaleur;
– une sècheresse vaginale;
– une diminution de la libido;
– une dyspareunie (douleurs lors des rapports sexuels);
– des petites pertes de sang avant la fin du cycle;
– le développement de kystes ovariens en début de traitement;
– nervosité, troubles du sommeil, fatigue et somnolence sont possibles.
Ces effets secondaires sont généralement de courte durée et bien tolérés.
Une aggravation des symptômes d’endométriose (tels que des petites douleurs dans le ventre) peuvent être observés en début de traitement suite à l’effet flair-up (augmentation momentanée des hormones). Ils sont transitoires.
Effets secondaires rares
– des douleurs articulaires et musculaires;
– des réactions allergiques (urticaire, chatouilles, gonflements et rougeurs au point d’injection…). Si un urticaire se généralise sur tout le corps, ou si vous gonflez un peu partout, il faut alerter le centre, ou voir un médecin de garde;
– des nausées et vomissements;
– une prise de poids;
– de la fièvre;
– des vertiges et maux de tête;
– des troubles de l’humeur;
-des troubles de la vue;
-une hypertension artérielle;
-en traitement prolongé, ils peuvent favoriser le développement d’une ostéoporose.
Les antagonistes du Gn-RH
Ce sont des produits comme le Cétrotide® ou l’Orgalutran®.
L’effet secondaire le plus fréquent consiste en une réaction locale à l’endroit d’injection (gonflements, rougeurs, chaleur). Cette réaction est généralement transitoire et disparaît en quelques heures.
Des réactions allergiques plus étendues sont également possibles.
Parfois, on peut observer des nausées et vomissements, des maux de tête, des vertiges.
Le Citrate de Clomifène (Clomid®), ( Клостилбегит®)
Il s’agit d’un produit en général très bien toléré et les inconvénients sont rares. Les effets secondaires du citrate de clomifène sont généralement plus marqués pour des doses élevées (effet dose-dépendant). Les plus fréquents sont:
– des troubles visuels ;
-des bouffées de chaleur (rarement importantes et disparaissant rapidement dès l’arrêt du traitement);
-une gêne au niveau du ventre (tension et gonflement).
Enfin, on observe les effets secondaires communs aux agents stimulant l’ovulation:
– un risque de développement de kystes ovariens;
– une hyperstimulation ovarienne;
– l’aggravation d’une endométriose;
-un risque de grossesse multiple.
Les gonadotrophines
Ce sont les produits à effet FSH comme le Puregon® ou le Ménopur® (FSH+LH). Les principales réactions indésirables observées avec les FSH sont de type allergique.
On peut observer à l’endroit de l’injection une rougeur, une douleur, un gonflement et des démangeaisons. Ces réactions sont généralement peu importantes et transitoires.
Des réactions allergiques plus importantes ont néanmoins été décrites.
Les autres effets indésirables sont ceux de tous les stimulants ovariens, à savoir, un risque accru:
– d’hyperstimulation ovarienne;
– de grossesse multiple;
– de grossesse extra-utérine.
Enfin, de très rares cas de thromboses et embolies ont été observés.
L’HCG (Pregnyl®)
On observe les mêmes réactions qu’avec l’HCG urinaire, avec quelques réactions supplémentaires mises en évidence:
– des embolies (très rares);
– maux de tête, fatigue;
– nausées et vomissements;
– diarrhée (rare);
– dépression et irritabilité (rare)
L’hyperstimulation ovarienne
Le syndrome d’hyperstimulation ovarienne (HSO) est une complication rare, mais potentiellement grave, de la stimulation ovarienne qui s’observe dans la deuxième phase d’un cycle stimulé (phase lutéale) ou même, parfois, en début de grossesse.
Le taux d’hyperstimulation modérée serait de l’ordre de 3 à 6%, et celui de l’HSO sévère de 0,1 à 2%.
La stimulation de l’ovulation a pour but de recruter plusieurs follicules et de les amener à maturation. Mais l’injection d’hCG, indispensable pour que la maturation folliculaire et ovocytaire puisse s’achever, peut déclencher un syndrome d’hyperstimulation, auquel sont décrits 3 degrés :
– degré 1 : hyperstimulation mineure caractérisée par une sensation de pesanteur abdominale avec gros ovaires kystiques dont la taille reste inférieure à 5cm. Aucun traitement n’est requis ;
– degré 2 : hyperstimulation modérée, avec troubles digestifs (vomissements, troubles du transit) ; La taille des ovaires est entre 6 et 12cm. Une simple surveillance est nécessaire. Certaines formes modérées » limites » peuvent nécessiter par prudence la mise au repos ou en observation avec surveillance du poids et de l’équilibre hydroélectrolytique.
– degré 3 : s’accompagne de volumineux ovaires kystiques (supérieurs à 12 cm de diamètre) avec des troublesé, un épanchement ascitique qui peut atteindre d’autres séreuses. Les formes plus sévères peuvent associer des troubles de la coagulation et des accidents thrombo-emboliques. Une hospitalisation est dans ce cas nécessaire pour réhydratation, restauration de la diurèse et de la volémie. Un traitement anticoagulant par héparines de bas poids moléculaire à doses iso-coagulantes est indiqué en cas d’antécédent thrombo-embolique ou de thrombophilie. Enfin, un geste chirurgical, généralement sous coelioscopie, n’est indiqué qu’en cas de survenue d’une torsion d’annexe ou d’une hémorragie interne par rupture ovarienne. Dans de tels cas, le geste chirurgical doit être le plus conservateur possible.
Les complications du prélèvement folliculaire
Le nombre de complications ayant une traduction clinique est très faible, et représente moins de 1% des cas . Il s’agit principalement de :
-Ponction digestive ou vasculaire par l’aiguille de ponction, parfois d’ailleurs délibéré (ponction vésicale dans le cas dune voie transvésicale). Cela va se manifester par des douleurs anormalement importantes au niveau du bas ventre.
Il faut donc toujours alerter le centre lorsque vous ressentez des douleurs qui vous paraissent anormales après la ponction!
– complications infectieuses chez des patientes au passé infectieux pelvien chargé ou bien la ponction accidentelle d’un endométriome;
– complications hémorragiques vaginales ou intra-pelviennes sans que soit reconnu de facteur de risque particulier. De petits saignements vaginaux sont fréquents après la ponction, et généralement sans conséquence. Ils se résolvent spontanément en quelques jours et sont liés au passage de la paroi du vagin par l’aiguille de ponction. Des saignements plus importants peuvent s’observer dans 1% des cas. Il convient alors d’en avertir le centre afin que le gynécologue vous examine et trouve l’origine du saignement. Un petit point de suture est parfois nécessaire. Des saignements dans le ventre peuvent également s’observer après la ponction. Ils sont souvent dus à de petits saignements des ovaires blessés par la ponction. Ils peuvent être responsables de douleurs au niveau du bas ventre qui disparaissent spontanément en quelques jours.
Si les douleurs persistent ou sont de natures violentes ou intenses, appelez le centre, car la perforation d’un vaisseau sanguin se trouvant malencontreusement sur le trajet de l’aiguille de ponction, est toujours possible, bien que rare.
Les grossesses multiples
Il est clairement établi que la stimulation ovarienne en PMA augmente nettement le taux de grossesses multiples. Alors que le taux de grossesse multiple avoisine 1,5% dans la population générale, celui observé en PMA est de l’ordre de 25% (environ 23% de grossesses gémellaires et 1,5% de grossesses triples ou quadruples). Ces grossesses multiples représentent un important problème de santé publique puisqu’il fait encourir un risque à ces enfants et à leurs mamans.
Les risques maternels
Les principaux risques observés pour la maman sont:
– le développement d’une toxémie gravidique (hypertension de la grossesse ou pré-éclampsie). Cette complication de la grossesse est 2 à 3 fois plus fréquente en cas de grossesse multiple (11% chez les femmes enceintes de triplés, 7,5% chez les femmes enceintes de jumeaux et 4,5% chez les femmes présentant une grossesse unique) ;
– l’apparition d’un diabète de grossesse ou d’une cholestase gravidique ;
– le développement d’une anémie ;
– des embolies, car ces femmes doivent souvent rester alitées un long moment en cas de menace d’accouchement prématuré ;
– des hémorragies lors de l’accouchement. ;
– une possibilité accrue d’accouchement par césarienne (50% pour les jumeaux et 95% pour les triplés).
Les risques pour les bébés
Les principaux risques des grossesses multiples sont représentés par:
– une augmentation du risque de fausses couches et de mort in utero.
– la prématurité: le terme moyen d’accouchement en cas de grossesse multiple est évalué à 36,5 SA pour les jumeaux et 33,5 SA pour les triplés. Avec les risques associés à celle-ci, à savoir, des problèmes respiratoires, des troubles neurologiques et visuels, ente autres.
De plus, chez les grands prématurés (avant 33 SA et poids inférieur à 1,5 Kg), la mortalité périnatale reste encore assez élevée, à l’heure actuelle.
Les moyens de prévention
Au vu de ces complications observées pour la maman et les bébés, et du traumatisme engendré par une réduction embryonnaire thérapeutique, la prévention des grossesses multiples représente, à l’heure actuelle, une priorité en PMA.
Dans les inséminations, cette prévention passe par un contrôle étroit de la stimulation, en vue d’obtenir 2, voire maximum 3, follicules matures. Au-delà de ces chiffres, l’insémination doit être annulée.
En FIV, la prévention passe par le choix et le nombre d’embryons transférés. La tendance actuelle, dans les centres « sérieux », est la limitation du nombre d’embryons transférés à deux, voir un seul. Le transfert de 3 embryons devrait rester exceptionnel et ne concerner que des cas très particuliers.
La grossesse extra-utérine
La grossesse dite extra-utérine, est le développement de l’œuf fécondé en dehors de la cavité utérine. Ce développement peut se faire dans la trompe, mais aussi parfois sur l’ovaire, le col, la cavité abdominale. La grossesse extra-utérine est une anomalie qui tire sa gravité du fait qu’elle peut provoquer une hémorragie interne pouvant mettre en jeu la vie de la patiente.
Même si on dépose les embryons directement dans la cavité utérine, on observe un taux plus important de grossesses extra-utérines (GEU) en fécondation in vitro (de l’ordre de 5%) que dans la population générale (2%). Il semble toutefois que la prévalence des GEU en FIV semble être plus liée à la population féminine rencontrée en FIV qu’à la technique en elle-même. En effet, lorsque l’origine de l’infertilité du couple est masculine, on observe une réduction de la fréquence de ces GEU. Un taux moindre de GEU étant constaté en ICSI (2%) par rapport à la FIV (5%), puisque l’ICSI est généralement réservée aux stérilités d’origine masculine. Les principaux facteurs de risque recensés sont:
-des lésions des trompes (beaucoup plus fréquemment observées en FIV) ;
-un antécédent de GEU chez la femme, surtout si celle-ci a bénéficié d’un traitement conservateur (Méthotrexate) plutôt que d’une chirurgie avec salpingectomie (ablation de la trompe) ;
-et le tabac (qui altère la mobilité des cils dans les trompes).
Etant donné ce risque, il faut toujours rechercher la présence d’une GEU, par échographie, chez une patiente traitée par FIV et débutant une grossesse, et ceci, même si une grossesse intra-utérine est observée (car ces 2 grossesses peuvent co-exister).
En cas de GEU après FIV, les études tendent à montrer une préférence pour la chirurgie avec salpingectomie, plutôt que pour le traitement médical conservateur par Méthotrexate qui favoriserait les récidives.
La survie d’une grossesse intra-utérine après traitement chirurgical d’une GEU associée étant estimée à 50%.
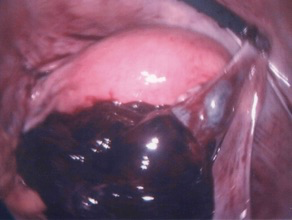
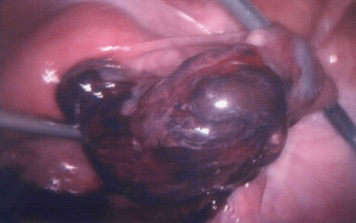
Le risque carcinologique existe-t-il?
L’augmentation des risques de cancers du sein, de l’endomètre et de l’ovaire chez les femmes soumises à des stimulations de l’ovulation est très controversée. Dans une étude ayant porté sur 29 700 femmes, les patientes qui ont reçu des stimulations ovariennes dans le cadre de FIV ont une augmentation significative et transitoire du risque de développer un cancer du sein ou de l’utérus dans la première année suivant le traitement. Deux hypothèses ont été faites : la première est l’existence d’une lésion préexistante dont le bilan clinique aurait permis de faire le diagnostic, la deuxième hypothèse est que les stimulations ovariennes favorisent le développement de lésions et accélèrent leur révélation clinique.
Le cancer de l’ovaire est un événement très rare chez les femmes (0,2 à 0,5 ‰) dont la physiopathologie est encore mal connue. D’autres études ne montrent pas de liaison entre le traitement stimulant de l’ovulation et le risque de cancer ovarien.
En revanche, la liaison entre les traitements stimulants de l’ovulation et la survenue d’une tumeur borderline de l’ovaire paraît plus évidente. Dans un souci de prudence et de prévention, toute patiente candidate à une stimulation de l’ovulation doit bénéficier avant le traitement d’un bilan gynécologique et sénologique complet et d’une surveillance rigoureuse au cours et au décours du traitement.