Le développement simultané de deux fœtus dans un seul utérus définit la grossesse gémellaire. Sa fréquence est évaluée à 1 % des accouchements, mais elle varie en fonction de la race et augmente avec la parité et l’âge maternel. Elle a connu une forte augmentation ces dernières années du fait du développement des techniques de fécondation in vitro avec transferts de plusieurs embryons (pour augmenter les chances de succès. Aujourd’hui, la tendance est à la diminution du nombre d’embryons transférés et dans les bons centres, sauf exception), la politique suivie est celle du transfert de l’embryon unique. Il en résulte maintenant que, un peu paradoxalement, les grossesses gémellaires non spontanées sont plus le fait de stimulations de l’ovulation simples et de moins en moins des fécondations in vitro.
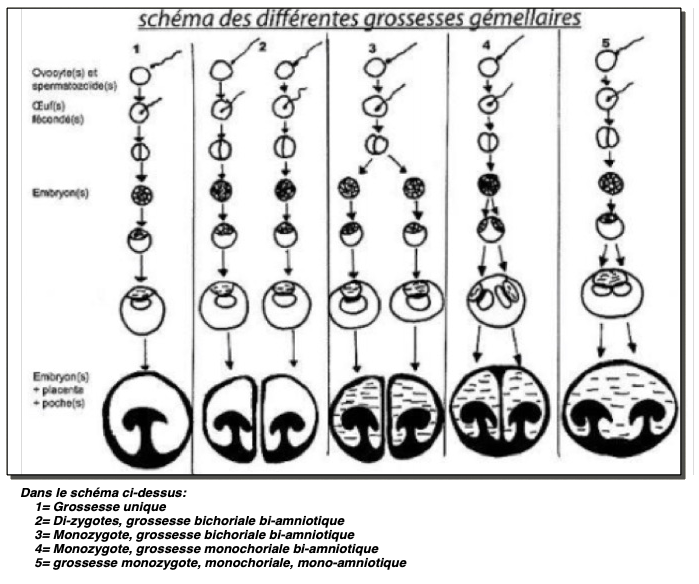
I-Mono ou Bizygotes?
On distingue deux types de jumeaux : monozygotes et bizygotes.
A-Les jumeaux bizygotes ou biovulaires sont aussi appelés faux jumeaux. Ils représentent les 2/3 des jumeaux. Ils résultent de la fécondation par deux spermatozoïdes différents, de deux ovocytes différents émis en même temps par l’ovaire, soit à partir d’un même follicule, soit à partir de deux follicules arrivés simultanément à maturation. Les deux œufs sont indépendants et sont simplement juxtaposés, il s’agit de grossesses bichoriales biamniotiques. Les enfants seront aussi différents entre eux que des frères et sœurs habituels, n’ayant en commun que la grossesse ; ils peuvent être de sexes différents, voire même de pères différents.
B-Les jumeaux monozygotes ou uni-ovulaires sont les vrais jumeaux, c’est-à-dire qu’ils résultent de la division d’un seul et même œuf initial. Selon le moment où se produit cette division on distingue plusieurs types de jumeaux monozygotes.
Au stade de deux blastomères, la grossesse sera malgré tout bichoriale, biamniotique, c’est-à-dire que chaque jumeau aura un placenta, un chorion et un amnios séparés, tout comme des faux jumeaux, mais ils ont ici un patrimoine héréditaire identique (groupe sanguin, groupe tissulaire, résistance aux greffes, ect).
Au stade de bouton embryonnaire, la division aboutit à des jumeaux monochoriaux bi-amniotiques c’est-à-dire qu’il existe un seul placenta, un seul chorion, mais deux amnios séparés. Cette forme concerne les deux tiers des vrais jumeaux.
Au stade de disque embryonnaire, la division,plus tardive, se faisant après la formation de la cavité amniotique, aboutit à des jumeaux monochoriaux mono-amniotiques, c’est-à-dire que les deux fœtus se retrouvent dans la même cavité amniotique. Ils représentent seulement 2 % des vrais jumeaux. Ils sont généralement séparés mais peuvent exceptionnellement être fusionnés entre eux sur une surface plus ou moins grande, réalisant des monstres doubles.
Au total :
-toutes les grossesses gémellaire bizygotes sont bichoriales et biamniotiques;
-toutes monochoriales sont monozygotes ;
-mais toutes les bichoriales ne sont pas bizygotes.
et, exprimé autrement, il y a trois types de placentation:
-Bichoriale-bi-amniotique (sont mono ou bizygotes)
-Monochoriale bi-amniotique (sont toujours monozygotes)
-Monochoriale mono-amniotique (sont toujours monozygotes)
C-Diagnostic de la chorionicité
Le diagnostic de chorionocité est important à faire car les risques et les complications sont différents et ce diagnostic doit être fait au premier trimestre car il est généralement impossible après.
Le compte des sacs gestationnels peut être fait entre 7 et 10 semaines.
Le diagnostic de chorionicité doit être fait entre 11 et 14 semaines. Il repose sur le «signe du lambda»:
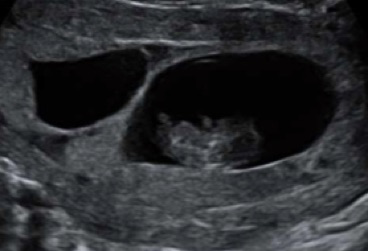
Le signe du labda est l’interposition du cordon entre les deux amnios. Il signe une grossesse bichoriale et bien sûr bi-amniotique. S’il est absent, les amnios s’insèrent directement en T sur le chorion prouvant une grossesse monocchoriale, comme ci-dessous:
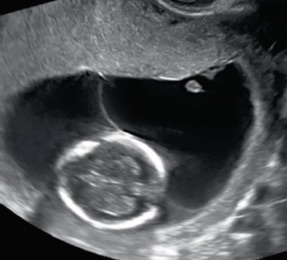
Plus tard, l’étude du nombre de feuillets au niveau de la cloison est plus délicate. On peut parfois les compter avec un fort grossissement:
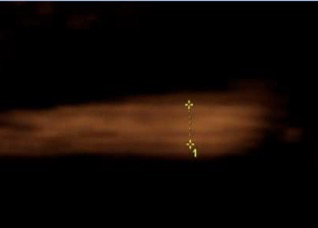
Si la grossesse est bi-amniotique, après la délivrance, il faut essayer de reconnaître le caractère mono ou bichorial au travers de l’examen des annexes fœtales. Il s’agit de rechercher les feuillets choriaux au niveau de la cloison qui sépare les deux sacs ovulaires. Si le placenta est monochorial, la cloison est translucide et composée de deux membranes amniotiques que l’on peut séparer l’une de l’autre jusqu’au placenta sans qu’il persiste de couche intermédiaire. Si le placenta est bichorial, la cloison est plus opaque et entre les deux amnios, on retrouve soit une seule couche fusionnée, soit deux feuillets chorioniques. Si l’examen macroscopique n’est pas évident, il faut pratiquer un examen histologique de la cloison, de préférence au niveau de sa base d’insertion.
II-L’estimation du risque des anomalies chromosomiques
Chez les grossesses bichoriales, l’estimation de ce risque au 1er trimestre est réalisée par un calcul intégrant l’âge maternel, la mesure de la LCC et celle de la clarté nucale de chacun des 2 fœtus. Chez les grossesses monochoriales, l’estimation du risque d’aneuploïdie au 1er trimestre doit être rendue sous la forme d’une échelle de risques dont les bornes seront constituées par les valeurs respectives des épaisseurs de la clarté de nuque des deux fœtus. Il n’est pas recommandé de proposer en routine l’utilisation des marqueurs sériques du 1er trimestre qui sont en cours d’évaluation pour les gémellaires. Il n’est pas non plus recommandé de prescrire en routine les marqueurs sériques du 2e trimestre (sensibilité moyenne associée à un taux de faux positifs élevé et test de dépistage ne donnant pas de risque pour chaque fœtus).
Si un prélèvement est nécessaire, la choriocentèse doit être préférée à l’amniocentèse
III-Les complications des grossesses gémellaires
Les gémellaires sont des grossesses à risque, ce qui doit rendre très prudent concernant les politiques de transferts d’embryons.
A-Complications maternelles
1-L’hypertension et la toxémie gravidique y sont quatre fois plus fréquente avec leurs complications propres : hypotrophie, mort fœtale, éclampsie, etc…
2-L’hydramnios. Autant l’excès de liquide est banal dans la grossesse gémellaire autant la survenue d’un hydramnios aigu après 30 semaines doit être reconnue. Il peut aboutir à l’expulsion des deux fœtus et à l’installation d’une insuffisance cardio-respiratoire chez la mère.
3-L’anémie ferriprive. Elle doit être appréciée en tenant compte de l’hémodilution accrue liée à la gémellitée. Si une transfusion est nécessaire, on utilisera de préférence des globules rouges concentrés pour ne pas accentuer la surcharge volémique propre à ce type de grossesse.
4-L’insertion basse du placenta est plus fréquente et s’explique par la plus grande surface placentaire.
B-Complications foetales
1-L’accouchement prématuré. Il est favorisé par la surdistension utérine, mais peut l’être aussi par l’accumulation d’un facteur placentaire ou surrénalien fœtal. La prédiction de l’accouchement prématuré est très difficile à faire. Le meilleur test serait la mesure de la longueur du col à l’échographie, surtout par sa valeur prédictive négative s’il est long (>3cm).
2-Le retard de croissance intra-utérin est 10 fois plus fréquent. Il s’installe à partir de la 30e semaine et en fin de grossesse. Une discordance de croissance entre les deux jumeaux est en outre possible. Le retard de croissance s’explique par :
-le manque de place dans l’utérus limitant l’aire relative d’insertion de chaque placenta ;
-l’insuffisance de la perfusion utéro-placentaire;
-la surdistension utérine.
3-La mort d’un jumeau in utero s’observe dans 3 à 5 % des cas. Elle s’explique :
-le plus souvent par un syndrome «transfuseur-transfusé» observable dans les grossesses monochoriales mono-amniotiques , de même qu’un enroulement des cordons ;
-des malformations fœtales qui sont 2 à 3 fois plus fréquentes que dans les grossesses uniques;
-des anomalies de la placentation.
Un tel accident expose la mère et le fœtus survivant au risque de survenue de troubles de la coagulation par transfert de thromboplastines placentaires et fœtales ou à l’embolisation directe de fragments nécrosés du placenta.
C-Complications spécifiques des monozygotes
1-Le syndrome transfuseur-transfusé
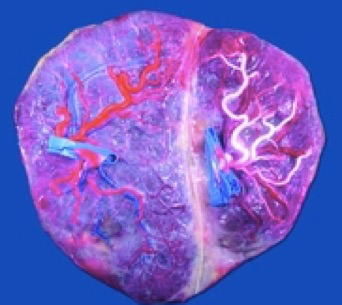
Une particularité des grossesses monozygotes tient à ce qu’il existe le plus souvent des communications vasculaires entre les deux circulations fœtales. Plusieurs types existent :
– les anastomoses artérioartérielles, les plus fréquentes ;
– veino-veineuses, dans 20 % des cas, ces 2 types étant dites « superficielles », car elles se situent sur la face membranaire du placenta ;
– enfin, les anastomoses artérioveineuses, très fréquentes, qui sont visibles à la face membranaire du placenta, mais pour lesquelles le lieu de l’anastomose elle-même est plus profond, au niveau du cotylédon. Ainsi, par ces anastomoses placentaires, il existe un échange permanent entre les circulations fœtales, qui est normalement équilibré, en particulier par les anastomoses artérioveineuses dont le débit est volontiers plus importantLes conséquences vont apparaître après le 4e mois de grossesse. Cela peut aboutir :
-soit à une situation d’équilibre hémodynamique et les deux jumeaux resteront «solidaires» dans leur croissance ;
-soit à une asymétrie hémodynamique. C’est un déséquilibre des volémies foetales et non d’une transfusion au sens propre. Si cette asymétrie est modérée, c’est qu’il existe des communications artério-veineuses dont le débit est légèrement supérieur dans un sens donné ; la transfusion d’un fœtus vers l’autre se fait lentement et la grossesse peut se prolonger jusqu’au 9e mois ; le transfuseur naîtra pâle, hypotrophe et hypoprotidémique ; le transfusé sera plus gros, polyglobulique avec une hyperbilirubinémie et une hépatosplénomégalie. Si elle est importante, elle aboutit à la mort des jumeaux in utero, le transfusé décédant le premier d’insuffisance cardiaque liée à l’hypervolémie, avec un hydramnios aigu, le transfuseur ensuite par l’hypoxie liée à la réduction de sa masse sanguine.
La séquence TOPS ou STT complique 10 à 15 % des grossesses monochoriales soit 1 à 3 pour 10 000 grossesses. Le déséquilibre de la volémie est rapporté à la présence de nombreuses anastomoses. Le risque obstétrical est important. Il est celui d’une mort fœtale in utero spontanément dans plus de 50 % des cas, et celui d’un accouchement prématuré spontanément dans près de 100 % des cas. Le retard de croissance est très fréquemment associé, mais il ne fait pas partie de la définition du syndrome, de même que l’anémie/polycythémie qui correspond à une autre entité. La gravité du tableau s’analyse en fonction du stade de Quintero :
– stade I avec une discordance de plus grandes citernes (PGC, 8 ou 10 cm après 20 SA) et 2 cm pour le donneur ;
– stade II, la vessie du donneur n’est plus visible ;
– stade III avec apparition d’anomalies Doppler ;
– stade IV avec une anasarque sur l’un des jumeaux ;
– et enfin stade V avec une MFIU. La gravité du pronostic est corrélée à l’importance du stade de Quintero.

2-Le fœtus papyracé
est un fœtus mort in utero, aplati et desséché cotoyant un jumeau normal représentant une forme possible du syndrome tranfuseur-transfusé.
3-Le monstre acarde
(1 % des grossesses monozygotiques). Il s’agit d’un fœtus acarde, acéphale, perfusé par le jumeau normal.
4-Malformations diverses.
5-Gémellités conjointes.
6-Surmortalité du second jumeau, qui est d’autant plus importante que le second accouchement est plus distant du premier.
D-Complications obstétricales
Plus grande fréquence des présentations dystociques, de procidence du cordon, accrochage des mentons en cas de grossesse monoamniotique.
D’une façon générale, la mortalité périnatale est multipliée par 6 en cas de grossesse gémellaire.
IV-Prise en charge et conduite à tenir
A-Pour les grosssses bichoriales bi-amniotiques
On propose une consultation mensuelle jusqu’à 26 semaines, une consultation tous les 15 jours de 26 à 34 semaines et une consultation par semaine à partir de 34 semaines. Une échographie mensuelle avec estimation du poids fœtal et doppler ombilical est recommandée. Un arrêt de travail avec repos à domicile est souhaitable à partir du 5ème mois. Une surveillance échographique plus rapprochée est conseillée s’il existe une discordance de poids supérieure à 20-25 % entre les 2 fœtus. En raison du risque augmenté de complications obstétricales, un suivi plus rapproché au dernier trimestre pourrait être organisé.
L’accouchement des grossesses gémellaires bichoriales biamniotiques non compliquées doit être programmé à partir de 38 semaines (et avant 40 semaines), c’est-à-dire un peu plus tôt que pour les grossesses uniques; cela pour réduire les complications de fin de grossesse et parceque les jumeaux sont matures plus tôt que les singleton.
Le choix entre césarienne et voie basse ne fait pas l’objet de recommendations consensuelleset reste cas d’espèce et du choix entre de la patiente et l’obstétricien
B-Pour les grossesses monochoriales mono-amniotiques
Pour les grossesses monochoriales mono-amniotiques qui sont grevées d’une forte mortlité liée à la présence quasi systématique d’un enchevêtrement des cordons, on propose l’intensification de la surveillance obstétricale à partir de 27-30 semaines. Celle-ci peut se faire en hospitalisation dans une maternité adaptée à ce type de grossessede ou parfois en externe en lien avec la maternité. La naissance doit se faire par césarienne à partir de 32 semaines d’aménorrhée et avant 36 semaines.
C-En cas de syndrome transfuseur-transfusé
Une surveillance échographique bimensuelle et parfois hebdomadaire de ce type de grossesse est recommandée du fait du risque de complications. Il s’agit d’une urgence obstétricale de diagnostic échographique facile mais dont le traitement doitt être réalisés dans un centre pouvant proposer une coagulation laser fœtoscopique des anastomoses placentaires. En l’absence de complication après laser, on programme l’accouchement à partir de 34 SA et au plus tard à 37 SA .
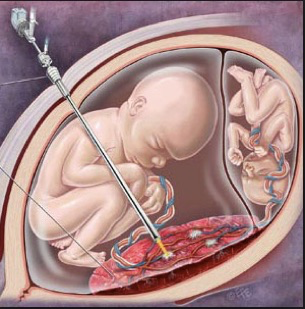
D-Conflits d’intérêt entre les jumeaux
En cas de malformation d’une particulière gravité sur un jumeau bichorial, un fœticide est possible et ne présente pas de risque direct sur le jumeau sain. En cas de malformation d’une gravité particulière sur un jumeau issu d’une grossesse monochoriale, une occlusion funiculaire à la pince bipolaire est une alternative thérapeutique. En l’absence de risque imminent pour le jumeau sain, il est recommandé de pratiquer ce geste à partir de 18 semaines d’aménorrhée par un opérateur rodé à cette technique. Ce geste comporte un risque de rupture prématurée des membranes dans 20 % des cas et l’avis de la patiente doit être pris en compte.
E-En cas de mort foetale in utero
En cas de grossesse bichoriale, il n’existe pas d’interaction vasculaire placentaire entre les jumeaux et le décès d’un jumeau n’entraîne pas de conséquence sur le jumeau survivant. Pour le jumeau survivant, le risque de mort fœtale est de 4% et celui d’anomalie neurologique est de 1%. Le risque principal est l’accouchement prématuré. En cas de grossesse monochoriale, les anastomoses présentes sur la plaque choriale vont être responsables de la morbidité et la mortalité du cojumeau. Le risque de mort fœtale et d’anomalie neurologique du jumeau survivant est estimé à 12 % et 18 % respectivement, avec un risque accru d’accouchement prématuré. Une éventuelle lésion cérébrale (liée à un choc hypovolémique) n’est généralement décelable qu’entre 3 semaines et 1 mois après le décès de l’autre jumeau. Une évaluation échographique et une IRM cérébrale fœtale, à la recherche de lésions cérébrales chez le survivant, sont recommandées. Une extraction prématurée dans les heures ou jours qui suivent le décès n’est pas recommandée, car elle ne permet pas de prévenir les potentielles lésions cérébrales (accord professionnel). Si la patiente n’a pas accouché spontanément, un déclenchement devrait être proposé à 39 semaines au plus tard.