L’insuffisance ovarienne prématurée se définit par une aménorrhée de plus de quatre mois survenant avant l’âge de 40 ans, avec un taux élevé de FSH supérieure à 25 UI UI sur au moins deux prélèvements distincts faits à quelques semaines d’intervalle.
Signes cliniques
Cette insuffisance ovarienne induit une carence en eostrogènes donnant des symptômes comparables à ceux de la ménopause, mais contrairement à cette dernière l’insuffisance ovarienne prématurée n’est pas forcément irréversible et peut être fluctuante. Les symptômes sont donc des bouffées de chaleur, insomnie, asthénie, dyspareunie et de troubles de l’humeur. Leur intensité est très variable d’une patiente à l’autre. Concernant le cycle, on note une aménorrhée ou des cycles irréguliers parfois très allongés. Selon l’âge où elle apparaît il peut s’agir soit d’un impubérisme avec absence de développement mammaire, soit d’une aménorrhée primaire, une aménorrhée primo-secondaire ou secondaire. Si la cause est chromosomique, c’est le plus souvent par une aménorrhée primaire. Pour la majorité des patientes, cette pathologie s’installe après plusieurs années de cycles menstruels réguliers, voire même après une fertilité normale. Il n’y a pas ou peu de symptômes qui précédent l’installation d’une IOP : quelques patientes décrivent une oligoaménorrhée ou des métrorragies.
Causes
A-causes iatrogènes
La chimiothérapie et la radiothérapie peuvent induire une altération ovarienne définitive, par une augmentation du processus d’apoptose. Le risque dépend du type de molécule utilisée, de la dose et de la durée de traitement. Les agents alkylants sont les molécules les plus toxiques. L’âge de la patiente au moment du traitement est un facteur pronostic. Plus le traitement est administré chez une enfant jeune, plus la toxicité est faible. Le risque d’insuffisance ovarienne est élevé après l’âge de 30 ans. L’irradiation corps entier avant greffe de mœlle induit un effet délétère sur la fonction ovarienne. Une dose ≤ 10 Gray, en une seule dose, avant la puberté, induit une insuffisance ovarienne dans 55 à 80 % des cas. Les doses fractionnées sont moins toxiques, mais une dose supérieure à 15 Gray donne une insuffisance dans la majorité des cas. L’ovariectomie bilatérale est une étiologie exceptionnelle chez la femme de moins de 40 ans. La chirurgie ovarienne est également une cause possible, notamment après kystectomie surtout dans un contexte d’endométriose.
B-Causes génétiques
On sait que que l’âge de la ménopause physiologique a une composante génétique. modulée par des facteurs environnementaux, comme le tabac et les hydrocarbones aromatiques polycycliques (= polluants divers).
1-Anomalies du chromosome X
Le caryotype doit être systématique et peut révéler différentes anomalies liées à l’X : syndrome de Turner, triple X, délétion ou translocation entre l’X et les autosomes, syndrome de l’X fragile, etc. Un conseil génétique est nécessaire au niveau familial.
2-Anomalies des autosomes
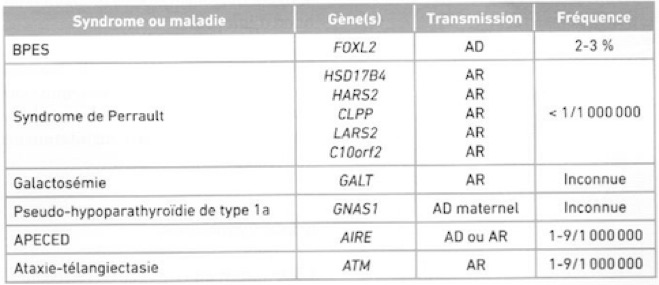
Le tableau ci-après résume quelques uns des syndromes ou maladies en cause (AR= Autosomique Récessif, AD= Autosomique Dominant) :
C-Causes auto-immunes
L’insuffisance ovarienne prématurée est souvent associée à d’autres pathologies endocrines auto- immunes comme la maladie de Basedow, le diabète de type 1 et l’APS (Autoimmune Polyendocrinopathy Syndrome). Le syndrome APECED (autoimmune poly-endocrine candidiasis ectodermal dystrophy) également appelé APS 1 associe une candidose cutanéomuqueuse, une hypoparathyroïdie et une maladie d’Addison. Il peut également s’accompagner d’une hypothyroïdie, d’un diabète de type I et d’une IOP. L’insuffisance ovarienne se retrouve dans 60 % des cas d’APECED. D’autres associations sont possibles comme le lupus, la myasthénie, la maladie de Crohn ou la polyarthrite rhumatoïde. Dans certains cas sans pathologie auto-immune associée, des anticorps dirigés contre les ovaires ont été mis en évidence.
Le bilan auto-immun doit comprendre : glycémie, TSH, anticorps antithyroïdiens et antisurrénaliens.
Les conséquences et la prise en charge
Elles concernent la fertilité et les conséquences de la carence oestrogénique.
A-La fertilité
Même si une grossesse spontanée peut toujours survenir dans les cas d’insuffisance ovarienne fluctuante pour 3 à 10% des patientes, pour les autres, la stimulation ovarienne pour Fécondation in vitro est impossible. La seule thérapeutique pour l’infertilité est à l’heure actuelle, le don d’ovocytes. Les chances de succès de cette technique sont très bonnes (environ 30 % par transfert) quelque soit l’âge de la receveuse.
B-Compenser la carence oestrogénique et penser à une contraception éventuelle
Cette carence augmente le risque de complications cardiovasculaires et d’ostéoporose. Ces complications peuvent être prévenues par un traitement oestrogénique s’il est donné avant 50 ans.
La réalisation d’une ostéodensitométrie et un dosage de vitamine D sont systématiques.
En pratique, il est souhaitable de proposer un traitement hormonal substitutif avec une association de 17β estradiol et de progestérone ou une pilule oestroprogestative si la patiente souhaite une contraception. Il est en effet nécessaire de rappeler aux patientes que le risque de grossesse spontané n’est pas nul. La voie d’administration de l’estradiol est de préférence transcutanée, mais peut être orale. L’administration du progestatif peut se faire de façon continue ou séquentielle (10 à 15 jours par mois). Le traitement séquentiel permet de conserver des hémorragies de privation : il peut être préféré au schéma continu sur le plan psychologique chez les patientes les plus jeunes qui tiennent à avoir des règles, mais il n’est pas interdit de leur expliquer qu’un traitement sans règles ne présente aucun inconvénient.